
Zur Wirksamkeit von Influenza- und Corona-Schutzimpfungen
KARSTEN MONTAG, 12. Juni 2021, 0 Kommentare, PDFHinweis: Dieser Beitrag ist auch als Podcast sowie auf Englisch verfügbar.
Design und Interpretation der Ergebnisse von Wirksamkeitsstudien
Um die Wirksamkeit von Impfstoffen nachzuweisen, wird die so genannte randomisierte kontrollierte Studie (im Englischen: randomized controlled trial oder RCT) als der Goldstandard der evidenzbasierten medizinischen Forschung angesehen. Die Teilnehmer einer derartigen Studie werden nach dem Zufallsprinzip ausgesucht und, ebenfalls zufällig, zwei in etwa gleich großen Gruppen zugeordnet (daher „randomisiert“). Die Teilnehmer der einen Gruppe erhalten den zu testenden Impfstoff, während die Teilnehmer der zweiten Gruppe, auch Kontrollgruppe (daher „kontrollierte“ Studie) genannt, beispielsweise ein Placebo oder einen anderen Impfstoff erhalten. Idealerweise ist die Studie doppelt verblindet, was soviel bedeutet, dass sowohl die Teilnehmer nicht wissen, ob sie den Impfstoff oder das Placebo erhalten, als auch die behandelnden Ärzte und Pflegekräfte nicht wissen, was sie dem Patienten verabreichen.
Die besondere Art dieses Studiendesigns mindert eventuelle Verzerrungen, wie sie zum Beispiel bei der Verwendung von Fall-Kontroll-Studien auftreten können, in der in einer nachträglichen Betrachtung eine Gruppe erkrankter Personen (Fälle) mit einer „geeigneten“ Gruppe von nicht erkrankten Personen (Kontrollgruppe) verglichen wird. Das Ergebnis einer Fall-Kontroll-Studie hängt im Wesentlichen von der Auswahl der geeigneten Kontrollgruppe ab. Von der Pharmaindustrie finanzierte Studien dieses Designs stehen daher nicht selten in Verdacht, die Kontrollgruppe so auszuwählen, dass dabei am Ende eine möglichst hohe Wirksamkeit des zu testenden Impfstoffs herauskommt.
Doch auch randomisierte kontrollierte Studien sind nicht frei von verzerrenden Faktoren. Die 1993 gegründete britische Netzwerkorganisation Cochrane Collaboration, oder kurz Cochrane, mit 79.000 Mitgliedern und Unterstützern aus über 130 Ländern hat sich zum Ziel gesetzt, unter anderem mit der Bewertung und dem Vergleich von Wirksamkeitsstudien zu Impfstoffen die evidenzbasierte Entscheidungsfindung in Gesundheitsfragen zu fördern. Mit einer Methodik namens GRADE (Grading of Recommendations, Assessment, Development and Evaluation – Einstufung von Empfehlungen, Einschätzungen, Entwicklungen und Auswertungen) bewerten die teilnehmenden Wissenschaftler die Qualität und Evidenz von Studien anderer Forscher. Nachteilig auf die Bewertung wirkt sich dabei beispielsweise aus, wenn nicht alle Daten, die zum Ergebnis geführt haben, veröffentlicht werden oder andere Kriterien wie die zufallsbasierte Auswahl von Teilnehmern nicht nachvollziehbar ist.
Schlussendlich kann auch die Darstellung der Ergebnisse einer Studie auf den Laien sehr verzerrend wirken. Die relative Risikoreduktion eines Impfstoffs von beispielsweise 95 Prozent, die auch als Wirksamkeit bezeichnet wird, sagt überhaupt nichts darüber aus, wie hoch die absolute Reduktion des Risikos ist und wie viele Menschen geimpft werden müssen, damit diese pharmazeutische Maßnahme überhaupt einen Effekt hat. Um zu erklären, wie das Ergebnis einer randomisierten kontrollierten Studie ermittelt wird, wird im Folgenden die Auswertung einer Untersuchung zu einem Impfstoff gegen Tetanus dargestellt.
Auswertung von randomisierten kontrollierten Studien am Beispiel der Tetanusimpfung
Der erste Impfstoff gegen Tetanus wurde bereits im Jahr 1890 entwickelt und verabreicht. Klinische Studien heutigen Designs wurden damals nicht durchgeführt. Die Wirksamkeitseinschätzung beruht hauptsächlich auf dem Vergleich von Tetanuserkrankungen amerikanischer und britischer Soldaten im Ersten und Zweiten Weltkrieg. Die geimpften Soldaten im Zweiten Weltkrieg erkrankten wesentlich seltener an Tetanus als ihre nicht geimpften Kameraden zwei Jahrzehnte zuvor. Aufgrund dieser und ähnlicher Beobachtungen wird die Effektivität der Tetanusimpfung grundsätzlich nicht mehr angezweifelt und untersucht. Allerdings wurde 1966 in Kolumbien eine Studie mit Frauen in gebärfähigem Alter durchgeführt, welche die Auswirkung der Tetanusimpfung auf ihre Neugeborenen untersuchte.
In der doppelt verblindeten Studie wurden die Teilnehmerinnen entweder gegen Tetanus oder Influenza geimpft. Nach der Entbindung eines Neugeborenen wurde überprüft, wie viele Kinder kurz nach der Geburt an Tetanus erkrankten oder daran verstarben. Anhand dieser Daten wird nachfolgend schrittweise die absolute und relative Risikoreduktion ermittelt.
In der Gruppe der Mütter, die den Tetanusimpfstoff mindestens zweimal verabreicht bekommen hatten, erkrankten neun von 565 Neugeborenen an Tetanus, während in der Kontrollgruppe, in der die Mütter eine Grippeschutzimpfung erhalten hatten, 49 von 617 Neugeborenen an Tetanus erkrankten. Das absolute Risiko der Kinder, an Tetanus zu erkranken, errechnet sich aus der Anzahl der Krankheitsfälle geteilt durch die Größe der Gruppe. Dieses beträgt in der Gruppe mit dem Tetanusimpfstoff 9/565 gleich 0,016 oder 1,6 Prozent und in der Kontrollgruppe 49/617 gleich 0,079 oder 7,9 Prozent.
Die absolute Risikoreduktion errechnet sich aus der Differenz des absoluten Risikos der Kontrollgruppe und des absoluten Risikos der Gruppe, in der die Mütter gegen Tetanus geimpft wurden. Die absolute Risikoreduktion beträgt demnach 7,9 Prozent minus 1,6 Prozent gleich 6,3 Prozent. Das Risiko eines neugeborenen Kindes, an Tetanus zu erkranken, reduziert sich also um 6,3 Prozent, wenn seine Mutter zuvor mindestens zweimal gegen den Erreger geimpft wurde.
Um die Bedeutung der Effizienz der Impfung besser darzustellen, invertiert man die absolute Risikoreduktion und erhält in diesem Fall die Anzahl der Mütter, die man impfen muss, damit ein Neugeborenes nicht an Tetanus erkrankt. Im Englischen spricht man von „Number Needed to Vaccinate“, abgekürzt NNV. 1/0,063 ergibt dann eine Anzahl von 16 Müttern, die man impfen muss, damit ein Neugeborenes nicht an Tetanus erkrankt.
Das relative Risiko errechnet sich, indem man das absolute Risiko der geimpften Gruppe durch das absolute Risiko der Kontrollgruppe teilt. Dieses beträgt demnach 1,6 Prozent/7,9 Prozent gleich 0,201 oder 20,1 Prozent. Das relative Risiko von Neugeborenen, an Tetanus zu erkranken, wenn ihre Mütter mindestens zweimal gegen den Erreger geimpft wurden, liegt also im Verhältnis zu den Neugeborenen, deren Mütter nicht geimpft wurden, bei circa 20 Prozent. Die relative Risikoreduktion, oder auch Wirksamkeit genannt, ergibt sich aus dem Rest zu 100 Prozent, also 79,9 oder knapp 80 Prozent.
Zur Wiederholung noch einmal die Ergebnisse der Studie in der tabellarischen Ansicht:
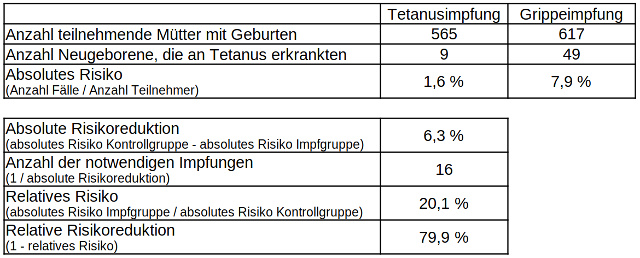
Tabelle 1: Absolute und relative Risikoreduktion bei der Erkrankung Neugeborener an Tetanus von geimpften und nicht geimpften Müttern, Datenquelle: Cochrane Library
Für den Rest dieses Beitrages ist es wichtig zu verstehen, dass die relative Risikoreduktion nur sehr bedingt mit der absoluten Risikoreduktion in Zusammenhang steht. Wäre in obigem Beispiel die absolute Risikoreduktion in der geimpften Gruppe und der Kontrollgruppe jeweils um den Faktor zehn kleiner gewesen, also 0,16 Prozent und 0,79 Prozent statt 1,6 und 7,9 Prozent, hätte der Wert der absoluten Risikoreduktion bei lediglich 0,63 Prozent gelegen und die Anzahl der zu impfenden Mütter, damit ein Neugeborenes weniger an Tetanus erkrankt, bei knapp 160. Da der Quotient aus 0,16 und 0,79 jedoch auch 0,201 oder 20,1 Prozent ergibt, wäre die relative Risikoreduktion von knapp 80 Prozent gleich geblieben.
Dies bedeutet, dass bei Krankheiten mit geringem Infektionspotential die Aussagekraft der absoluten Risikoreduktion und der Anzahl der zu impfenden Personen deutlich höher ist als diejenige der relativen Risikoreduktion, insbesondere dann, wenn die Krankheit größtenteils harmlos verläuft. Die Impfrisiken sind in diesem Fall im Verhältnis zur Wirksamkeit der Impfung höher zu bewerten als bei Krankheiten mit einem hohen Infektionspotential und überwiegend ernsthaften Folgen.
Wie ernsthaft die Konsequenzen einer Tetanuserkrankung bei Neugeborenen ohne zuvor geimpfte Mütter sind, stellt ein weiteres Ergebnis der Studie in Kolumbien in den 1960er Jahren dar.

Tabelle 2: Absolute und relative Risikoreduktion bei der Sterblichkeit Neugeborener an Tetanus von geimpften und nicht geimpften Müttern, Datenquelle: Cochrane Library
In der Gruppe der gegen Tetanus geimpften Mütter verstarb kein einziges Neugeborenes an dem Erreger, während in der Kontrollgruppe 27 von 347 der Krankheit zum Opfer fielen. Die Erkrankung und Sterblichkeit Neugeborener an Tetanus verringert sich also signifikant, wenn ihre Mütter zuvor mindestens zweimal gegen den Erreger geimpft wurden.
Da derartige Untersuchungen immer Stichproben darstellen, wird bei klinischen Studien stets das so genannte 95 %-Konfidenzintervall (abgekürzt 95 % KI), auch 95 %-Vertrauensintervall genannt, beigefügt (im Englischen 95 % confidence intervall, abgekürzt 95 % CI). Dieses gibt ausgehend von den Werten der Stichprobe mit 95-prozentiger Zuversichtlichkeit einen Bereich an, in dem sich der Wert beispielsweise des relativen Risikos bei einer vollständigen Messung befinden würde.
Wirksamkeit von Influenza-Schutzimpfungen
Wenn wir davon sprechen, an der Grippe erkrankt zu sein, handelt es sich in den meisten Fällen um eine laienhafte und häufig nicht zutreffende Selbstdiagnose. Es existieren circa 200 Erreger, die Symptome erzeugen, die der Grippe ähnlich sind. Der Anteil der „echten“ Grippeerkrankungen, gegen die ein Impfstoff bereitsteht, liegt bei gerade einmal 7 bis 15 Prozent. Auch die offiziellen Angaben der jährlichen Grippetoten beruhen lediglich auf Schätzungen aus der statistisch ermittelten Übersterblichkeit. Nur ein Labortest kann letztendlich bestätigen, ob jemand an einem der in den letzten Jahren weltweit hauptsächlich zirkulierenden drei Influenza-Subtypen erkrankt ist. Bei Untersuchungen der Wirksamkeit von Grippeschutzimpfungen wird daher auch deren Effizienz und Effektivität bei Influenza-ähnlichen Krankheiten überprüft, da nicht immer ein Nachweis der Krankheit durch eine Laboruntersuchung vorliegt.
Die ersten Influenza-Vakzine wurden in den 1940er Jahren in den Vereinigten Staaten entwickelt. Bereits wenige Jahre später wurde den Forschern bewusst, dass die Impfstoffe ihre Wirksamkeit verloren, denn im Gegensatz zum Tetanuserreger mutieren die Influenza-Erreger stetig und rapide. Daher müssen die entsprechenden Impfstoffe jedes Jahr an die zirkulierenden Mutationen angepasst und verabreicht werden. Aufgrund dieser Tatsache schwankt die Wirksamkeit der Impfung nicht nur stark, sie kann nicht selten auch zu negativen Effekten führen. Das heißt, die Gefahr, sich mit einer im Impfstoff nicht berücksichtigten Mutation zu infizieren, kann sich durch die Impfung selbst erhöhen.
Das weltweite Marktvolumen für Impfungen betrug 2019 circa 33 Milliarden Dollar und wird zu 90 Prozent von den vier Pharmaunternehmen GSK, Pfizer, Merck und Sanofi kontrolliert. Der globale Markt der Grippeschutzimpfungen betrug 2019 4,5 Milliarden Dollar. Bis 2027 wird ein Wachstum auf 7,6 Milliarden Dollar erwartet. Die großen Pharmaunternehmen haben daher ein nicht geringes wirtschaftliches Interesse daran, dass Grippeschutzimpfungen jedes Jahr in großen Mengen verabreicht werden, und finanzieren aus diesem Grund eine ganze Reihe von Studien, welche die hohe Wirksamkeit der Impfstoffe belegen sollen. Wie jedoch zu Beginn des Beitrages erwähnt, sind die Ergebnisse derartiger Studien leicht manipulierbar und es bedarf einer unabhängigen Überprüfung dieser Untersuchungen.
Das Forschungsnetzwerk Cochrane bewertet seit 1999 in einer immer wieder aktualisierten Metastudie die weltweiten Untersuchungen zur Wirksamkeit der Grippeschutzimpfungen bei erwachsenen Menschen (16 bis 65 Jahre) und führt die Ergebnisse zusammen. Im letzten Update aus dem Jahr 2016 flossen 52 randomisierte kontrollierte Studien mit insgesamt über 80.000 Teilnehmern ein, welche die Wirksamkeit der Impfstoffe auf Infektionen mit Influenza und der Influenza ähnlichen Erkrankungen überprüften.
Das Ergebnis der Metastudie wirft ein, im Vergleich zu Standardimpfungen beispielsweise gegen Tetanus, bescheidenes Licht auf die Effizienz und Effektivität der Grippeschutzimpfungen. Die Impfungen reduzieren das absolute Risiko, an der Grippe zu erkranken, von 2,3 auf 0,9 Prozent. Die absolute Risikoreduktion entspricht also gerade einmal 1,4 Prozent, und die Anzahl der zu impfenden Personen, damit eine Influenza-Erkrankung weniger auftritt, beträgt folglich 71 (1/0,014). Das Risiko, an Influenza-ähnlichen Erregern zu erkranken, reduziert sich mit der Impfung von 21,5 auf 18,1 Prozent. Die absolute Risikoreduktion beträgt demnach in diesem Fall 3,4 Prozent und die Anzahl der zu impfenden Personen, um eine Influenza-ähnliche Erkrankung zu verhindern, 29 (1/0,034).
Das absolute Risiko, aufgrund einer Infektion mit einem Influenza-Virus oder einem der Influenza ähnlichen Erreger im Krankenhaus behandelt zu werden, reduziert sich mit der Impfung von 14,7 auf 14,1 Prozent. Die absolute Risikoreduktion von 0,6 Prozent ergibt eine notwendige Anzahl von 167 Impfungen, damit eine Person weniger im Krankenhaus behandelt werden muss. Allerdings werden die entsprechenden Studien von Cochrane mit nur geringer Evidenz eingestuft und das zugehörige 95 %-Vertrauensintervall der relativen Risikoreduktion, also der Wirksamkeit, rangiert von -8 bis 15 Prozent. Das bedeutet, dass der tatsächliche Wert der Wirksamkeit aufgrund der Stichprobenberechnungen durchaus im negativen Bereich liegen kann. Dies hätte wiederum zur Folge, dass die Impfungen die Anzahl der Krankenhauseinlieferungen sogar steigern können.
Das bei weitem wichtigste Ergebnis der Metastudie von Cochrane ist jedoch, dass eine Reduktion der Sterblichkeit an Grippe oder Grippe-ähnlichen Erkrankungen aufgrund von entsprechenden Schutzimpfungen nicht nachgewiesen werden kann, weder bei Erwachsenen noch bei Neugeborenen von Müttern, die zuvor geimpft worden sind. Da die Verabreichung von Influenza-Schutzimpfungen mit inaktivierten Erregern hingegen das Risiko von fiebrigen Anfällen von 1,5 auf 2,3 Prozent erhöht, stellt sich daher die Frage, wie sinnvoll diese Impfung überhaupt ist.
Auch das Robert Koch-Institut (RKI) überprüft seit 2001 in seinem jährlichen Bericht zur Epidemiologie der Influenza in Deutschland die Wirksamkeit der Grippeschutzimpfungen. In den letzten beiden vorliegenden Berichten zu den Grippesaisons 2017/18 und 2018/19 wurde dabei erstmals nach den Altersgruppen 0 bis 14, 15 bis 59 und über 60 Jahre unterschieden. Die größtenteils negative Effektivität der Impfungen in der Altersgruppe der über 60-jährigen sollte zu denken geben.
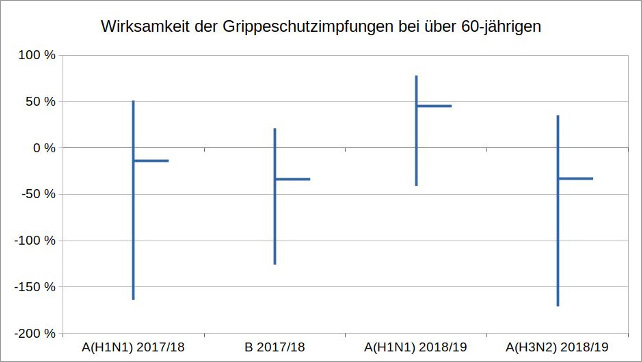
Abbildung 1: Eigene Darstellung, Datenquelle: Berichte zur Epidemiologie der Influenza in Deutschland 2017 und 2018 des RKI
In der Saison 2017/18 traten von den drei Influenza-Subtypen A(H1N1), A(H3N2) und B hauptsächlich nur die Typen A(H1N1) und B auf. Die Wirksamkeit der entsprechenden Impfung in der Altersgruppe der über 60-jährigen lag für A(H1N1) bei -14 Prozent (95 %-KI -164 bis 51 %) und für B bei -34 Prozent (95 %-KI -126 bis 21 %). In der Grippesaison 2018/19 zirkulierten hauptsächlich die Subtypen A(H1N1) und A(H3N2). Die Wirksamkeit der Impfung in der Altersgruppe der über 60-jährigen lag für A(H1N1) bei 45 Prozent (95 %-KI: -41 bis 78 %) und für A(H3N2) bei -33 Prozent (95 %-KI: -171 bis 35 %).
Die Impfung hat also wiederholt das Potential, das Risiko einer Grippeerkrankung zu erhöhen, vor der sie eigentlich schützen sollte. Es ist daher kaum verwunderlich, dass in Deutschland die Bereitschaft in der Altersgruppe der über 60-jährigen, sich gegen Influenza impfen zu lassen, seit Jahren rückläufig ist. Und das, obwohl die Weltgesundheitsorganisation (WHO) sowie das deutsche Gesundheitsministerium und das RKI, unter anderem durch deren Führungspersonen Jens Spahn und Lothar Wieler selbst, die Grippeschutzimpfung insbesondere für ältere Menschen empfehlen.
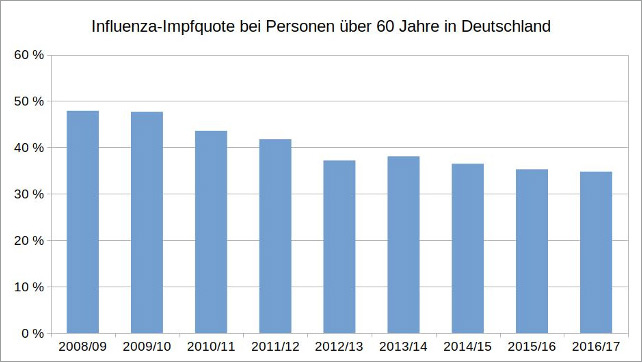
Abbildung 2: Eigene Darstellung, Datenquelle: Epidemiologisches Bulletin vom 4. Januar 2018 / Nr. 1, RKI
Eine weitere Cochrane-Metastudie überprüft die Wirksamkeit von Impfungen des medizinischen Personals in Pflegeheimen auf die Erkrankung und Sterblichkeit an laborbestätigten Influenza-Infektionen der Bewohner dieser Einrichtungen. Das Fazit der Autoren der Metastudie lautet wie folgt:
“Unsere Review-Ergebnisse haben keine schlüssigen Beweise gefunden für den Nutzen von Impfprogrammen für Pflegekräfte bezüglich spezifischer Ergebnisse der laborgeprüften Grippe, ihrer Komplikationen (Infektion der unteren Atemwege, Krankenhausaufenthalt oder Tod aufgrund einer Erkrankung der unteren Atemwege) oder der Gesamtmortalität bei Menschen über 60 Jahre, die in Pflegeeinrichtungen leben. In dieser Überprüfung wurden keine Informationen zu Co-Interventionen mit Impfungen für medizinisches Personal gefunden: Händewaschen, Gesichtsmasken, Früherkennung einer im Labor nachgewiesenen Influenza, Quarantäne, Vermeidung von Einweisungen, antivirale Medikamente und Befragung von medizinischem Personal, ob sie mit Grippe oder grippeähnlicher Erkrankung vermeiden zu arbeiten [...]. Qualitativ hochwertige randomisierte kontrollierte Studien sind erforderlich, um die in diesem Review identifizierten Risiken von Verzerrungen in Methodik und Verhalten zu vermeiden und diese kombinierten Interventionen weiter zu testen.“
Wirksamkeit von Corona-Schutzimpfungen
Es ist zu erwarten, das aktuelle sowie zukünftige Schutzimpfungen gegen das Coronavirus SARS-CoV-2 mit ähnlichen Problemen bei dem Nachweis ihrer Wirksamkeit zu kämpfen haben wie die Grippeschutzimpfungen, da der Erreger ähnliche Symptome wie die Influenza und Influenza-ähnliche Krankheiten erzeugt und vermutlich gleichermaßen schnell mutiert wie die Influenza-Erreger. Bereits die so genannten Phase-III-Studien der derzeitig gängigen COVID-19-Impfstoffe, die zur Notzulassung durch nationale und internationale Behörden geführt haben, werfen große Fragen hinsichtlich der Effizienz und der Effektivität der Vakzine auf.
In Deutschland wird vornehmlich der von Biontech/Pfizer produzierte Impfstoff gegen COVID-19 verabreicht. Die zugehörige Phase-III-Studie, eine randomisierte, durch eine Placebo-Gruppe kontrollierte und doppelt verblindete Untersuchung mit über 40.000 Teilnehmern in verschiedenen Ländern auf der Nord- und Südhalbkugel, muss jedoch genauer betrachtet werden, um ihren Aussagewert bewerten zu können. Aus den am 10. Dezember 2020 im New England Journal of Medicine veröffentlichen Ergebnissen der von Biontech und Pfizer finanzierten und von Pfizer durchgeführten Studie sind die Zahlen zu entnehmen, die der Berechnung der Wirksamkeit von 95 Prozent zugrunde liegen.
Demnach wurden den Teilnehmern, die allesamt 16 Jahre und älter waren, im Abstand von 21 Tagen jeweils zwei Dosen des Biontech-Impfstoffs verabreicht. Als COVID-19-Fälle gingen sie in die Studie ein,
-
wenn sie frühestens sieben Tage nach der zweiten Impfung eine laborbestätigte SARS-CoV-2-Infektion aufwiesen,
-
wenn bei ihnen zuvor noch nie der Erreger festgestellt wurde und
-
wenn sie mindestens eines der folgenden Symptome aufwiesen: Fieber, neuer oder verstärkter Husten, neue oder verstärkte Atemnot, Schüttelfrost, neue oder verstärkte Muskelschmerzen, neuer Geschmacks- oder Geruchsverlust, Halsentzündung, Durchfall, Erbrechen.
Die absoluten und relativen Risikoreduktionen sehen in der tabellarischen Übersicht wie folgt aus:

Tabelle 3: Absolute und relative Risikoreduktion laborbestätigter COVID-19-Fälle nach zweimaliger Impfung mit dem COVID-19-Impfstoff von Biontech, Datenquelle: The New England Journal of Medicine
Aus Tabelle 3 geht hervor, wie gering das Risiko, positiv auf COVID-19 getestet zu werden, selbst ohne Impfung im Vergleich zur Infektionsgefahr mit anderen Erregern wie beispielsweise Tetanus ist. Dementsprechend gering fällt die absolute Risikoreduktion von 0,71 Prozent aus sowie entsprechend hoch die Mindestanzahl zu impfender Personen, damit ein laborbestätigter COVID-19-Fall weniger auftritt. Die relative Risikoreduktion von 95 Prozent mag zwar hoch erscheinen, doch es müssen im Vergleich zu Influenza-Schutzimpfungen knapp doppelt so viele Menschen geimpft werden, damit überhaupt ein COVID-19-Fall weniger auftritt.
Da es trotz der hohen Anzahl der Studienteilnehmer weder in der Impf- noch in der Kontrollgruppe einen Todesfall aufgrund von COVID-19 gab, kann die Studie keine Aussage über die Reduktion der Sterblichkeit aufgrund des Impfstoffs machen. Gemäß einer Bewertung von verschiedenen Pfizer/Biontech-Studien im Rahmen des Zulassungsprozesses durch die US-Behörde Centers for Disease Control and Prevention (CDC), dem amerikanischen Pendant zum RKI, sind fünf Personen in der Placebo-Gruppe aufgrund von COVID-19 ins Krankenhaus eingeliefert worden, während dies in der Impfgruppe bei keinem Teilnehmer der Fall war. Daraus ergibt sich eine Wirksamkeit bei der Reduktion von Krankenhauseinlieferungen von 100 Prozent, jedoch aufgrund der niedrigen Anzahl der Fälle im Vergleich zur Teilnehmerzahl mit einem 95 %-Vertrauensintervall von -10 bis 100 Prozent.
Was jedoch sowohl die international verbreiteten Pressemeldungen zur Wirksamkeit des Biontech-Impfstoffes als auch die Bewertung der CDC auslassen, sind zusätzliche Daten der Phase-III-Studie von Biontech/Pfizer, welche die für die Zulassung verantwortliche US-amerikanische Behörde Food and Drug Administration (FDA) veröffentlicht hat. Diese Daten, die man in einem kurzen Absatz auf Seite 42 des 53-seitigen Dokumentes findet, werfen ein vollkommen anderes Licht auf die Wirksamkeit der Impfung, da sie unter anderem auch die COVID-19-ähnlichen Symptome ohne positive Bestätigung einer Laboruntersuchung sieben Tage nach Verabreichung der zweiten Impfdosis aufzeigen.
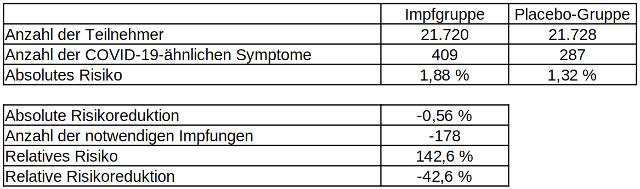
Tabelle 4: Absolute und relative Risikoreduktion COVID-19-ähnlicher Erkrankungen nach zweimaliger Impfung mit dem COVID-19-Impfstoff von Biontech, Datenquelle: US Food and Drug Administration
Demnach liegt die Wirksamkeit der Impfung hinsichtlich COVID-19-ähnlicher Erkrankungen bei -42,6 Prozent und die absolute Risikoreduktion bei -0,56 Prozent. Das Risiko, durch eine Impfung mit dem Biontech-Vakzin eine COVID-19-ähnliche Erkrankung zu erleiden, ist also annähernd genauso hoch wie ihr Schutz vor einer laborbestätigten Infektion mit dem Erreger, die bekanntlich auch nur mit sehr geringen Symptomen verlaufen kann. Als Erklärung für dieses Phänomen spekulieren die Autoren der Studie:
“Es ist möglich, dass das Ungleichgewicht bei COVID-19-Verdachtsfällen, das in den 7 Tagen nach der Impfung auftritt, eine Reaktogenität [meist vorübergehende, mitunter heftige Impfreaktionen – Anm. d. Verf.] des Impfstoffes mit Symptomen darstellt, die sich mit denen von COVID-19 überschneiden. Insgesamt geben diese Daten jedoch keinen Anlass zur Besorgnis, dass die protokollspezifizierte Meldung von vermuteten, aber unbestätigten COVID-19-Fällen klinisch signifikante unerwünschte Ereignisse maskiert haben könnte, die ansonsten nicht entdeckt worden wären.“
Diese wichtige Information über die Höhe der Risiken von Impfnebenwirkungen im Verhältnis zur Höhe des Schutzes der Impfung vor COVID-19 fehlt sowohl auf den Internetseiten des deutschen Bundesgesundheitsministeriums als auch des RKI.
Die Ergebnisse der Phase-III-Studie des COVID-19-Impfstoffes von Moderna zeigt trotz einer hohen Wirksamkeit einen ähnlich geringen Nutzen der Impfung auf.

Tabelle 5: Absolute und relative Risikoreduktion laborbestätigter COVID-19-Fälle nach zweimaliger Impfung mit dem COVID-19-Impfstoff von Moderna, Datenquelle: Moderna
Auch in dieser klinischen Studie kann trotz einer hohen Teilnehmerzahl eine Reduktion der Sterblichkeit aufgrund des Impfstoffes nicht nachgewiesen werden, da keine Todesfälle im Zusammenhang mit dem Erreger auftraten. Von den 185 COVID-19-Fällen in der Placebo-Gruppe erfolgten drei Einlieferungen ins Krankenhaus, die auf COVID-19-Symptome zurückzuführen waren. Allerdings gab es auch in der Impfgruppe eine Krankenhauseinlieferung aufgrund von COVID-19-ähnlichen Symptomen, die jedoch nicht durch eine Laboruntersuchung bestätigt wurden.
Ähnlich wie bereits beim Biontech-Impfstoff findet man auch zur Phase-III-Studie von Moderna bei der FDA zusätzliche Informationen über das nicht geringe Auftreten von teils schwerwiegenden Impfnebenwirkungen, deren Häufigkeit im Verhältnis zum Nutzen der Impfung gleichfalls auf den Seiten des deutschen Bundesgesundheitsministeriums und des RKI verschwiegen wird:
“Die am häufigsten auftretenden Nebenwirkungen waren Schmerzen an der Injektionsstelle (91,6 %), Müdigkeit (68,5 %), Kopfschmerzen (63,0 %), Muskelschmerzen (59,6 %), Gelenkschmerzen (44,8 %) und Schüttelfrost (43,4 %). Als Reaktogenität charakterisierte Nebenwirkungen waren im Allgemeinen leicht bis mittelschwer; 0,2 % bis 9,7 % dieser Ereignisse wurden als schwerwiegend gemeldet, wobei schwere Nebenwirkungen nach der zweiten Dosis häufiger als nach der ersten auftraten und bei älteren Erwachsenen (≥ 65 Jahre) im Allgemeinen seltener als bei jüngeren Teilnehmern waren.“
Schlussbetrachtung
Im Gegensatz zu Impfstoffen gegen Erreger, die Krankheiten mit häufig schwerwiegenden und oftmals auch tödlichen Verläufen wie Tetanus oder Diphtherie auslösen, schätzt das unabhängige medizinische Forschungsnetzwerk Cochrane die Wirksamkeit von Grippeschutzimpfungen als so gering ein, dass sich die Frage stellt, ob der Nutzen der Impfung den eventuellen Impfrisiken angemessen ist. Die letzten beiden Untersuchungen des RKI zur Wirksamkeit der Influenza-Impfung bei älteren Menschen zeigen, dass die Risiken, sich durch die Impfung mit einem Influenzavirus zu infizieren, höher sein können als ohne Impfung.
Wie bei der Grippeschutzimpfung ist auch bei COVID-19-Impfungen eine Reduktion der Sterblichkeit durch randomisierte kontrollierte Studien nicht nachweisbar. Trotz des geringen nachweisbaren Nutzens empfehlen sowohl das Bundesministerium für Gesundheit als auch das RKI die Impfungen gegen Influenza und SARS-CoV-2.
In dem Geschäft mit Impfstoffen geht es um Milliarden Dollar im zweistelligen Bereich. Aufgrund einer immer älter werdenden Bevölkerung in den reichen westlichen Industriestaaten sowie der weltweiten Impfungen gegen das neuartige Coronavirus ist mit einem zukünftigen sprunghaften Anstieg des Marktvolumens bis in den dreistelligen Milliarden-Bereich zu rechnen. Alles, was dazu nötig ist, sind
-
eine Atemwegserkrankung, die weltweit im Verhältnis zur Gesamtbevölkerung eine ähnliche Anzahl an Opfern unter den Ältesten fordert wie beispielsweise die Hongkong-Grippe Ende der 1960er Jahre – vorausgesetzt, die Zählweise der Coronatoten erfolgt korrekt,
-
einflussreiche Medien, welche die Krankheit auf eine Art und Weise dramatisieren, dass verängstigte Menschen beispielsweise alleine im Wald mit einer Atemschutzmaske spazieren gehen sowie
-
bedingungslose Impfstoffbefürworter an der Spitze von Gesundheitsministerien und Gesundheitsbehörden.
Diffamierungskampagnen gegen Experten, welche immer wieder den geringen Nutzen von Massenimpfungen gegen, im Vergleich zu anderen Krankheiten wie Tetanus oder Diphtherie, relativ harmlose Krankheiten wie Influenza und neuerdings auch COVID-19 anmerken, erfolgen bei genauerem Hinsehen nicht erst mit dem Auftreten von SARS-CoV-2.
Tom Jefferson, Co-Autor der Cochrane-Metastudie zur Wirksamkeit von Influenza-Impfungen, wird bezüglich seiner Sichtweise auf den geringen Nutzen von Influenza-Impfstoffen im englischsprachigen Wikipedia-Eintrag zu seiner Person als „kontrovers“ beschrieben. 2018 erregte der Ausschluss des dänischen Medizinforschers Peter Gøtzsche, Mitbegründer des Expertennetzwerkes Cochrane, aus dem Vorstand der Organisation Aufsehen in der medizinischen Fachwelt. Zuvor hatte er Cochrane-Metastudien, welche die Wirksamkeit und Sicherheit von Impfstoffen gegen Humane Papillomviren bestätigten, kritisiert und dem Expertennetzwerk eine zu große Nähe zur Pharmaindustrie vorgeworfen. Aufgrund seines Ausschlusses aus dem Vorstand von Cochrane mit einem Votum von sechs zu fünf verließen vier weitere gewählte Führungsmitglieder aus Protest das Gremium.
Als kurz darauf das dänische Gesundheitsministerium Gøtzsche vom Amt als Direktor des Nordic Cochrane Centers am Rigshospitalet (zu deutsch Reichshospital) in Kopenhagen, des größten Krankenhauses Dänemarks, suspendierte, wandte sich der renommierte Stanford-Professor John Ioannidis in einem offenen Brief an die dänische Gesundheitsministerin. Darin drückte er seine Sorge aus, dass die Entlassung Gøtzsches die Medizin, Demokratie, Gedankenfreiheit und Gerechtigkeit schwer treffen und zur Schädigung des Rufes Dänemarks als freies Land führen würde. Bis heute ist die Suspension nicht aufgehoben.
Ob sich Ioannidis zum damaligen Zeitpunkt bereits hatte vorstellen können, dass keine eineinhalb Jahre später er selbst aufgrund seiner kritischen Haltung zu den Maßnahmen gegen die COVID-19-Pandemie Opfer einer medialen Diffamierungskampagne werden würde?
(Ergänzung 23.6.: Da der Vergleich der absoluten Risikoreduktionen zwischen COVID-19-Impfstoffen und Influenza-Impfstoffen Irritationen hervorgerufen hat, wurde dieser aus dem Beitrag entfernt.)
Über den Autor: Karsten Montag, Jahrgang 1968, hat Maschinenbau an der RWTH Aachen, Philosophie, Geschichte und Physik an der Universität in Köln sowie Bildungswissenschaften in Hagen studiert. Er war viele Jahre Mitarbeiter einer gewerkschaftsnahen Unternehmensberatung, zuletzt Abteilungs- und Projektleiter in einer Softwarefirma, die ein Energiedatenmanagement- und Abrechnungssystem für den Energiehandel hergestellt und vertrieben hat.
Weitere Artikel zum Thema:
- Falsche Pandemien (Wolfgang Wodarg, 7.6.2021)
- RKI räumt ein: Geringe Evidenz für eine Wirksamkeit der Impfung bei alten Menschen (Paul Schreyer, 19.1.2021)
- Faktencheck: Sorgt die Grippeschutzimpfung für eine Entlastung bei Covid-19? (Oliver Märtens, 29.9.2020)
- Der Impfaktivismus der Gates-Stiftung (Eric Wagner, 16.4.2020)


Diskussion
0 Kommentare