
Die WHO und die Wiederkehr des Kolonialismus im Gesundheitswesen
DAVID BELL UND TOBY GREEN, 30. August 2021, 3 Kommentare, PDFNach den Verheerungen des 2. Weltkriegs entstand die Weltgesundheitsorganisation WHO als globale Institution mit dem Ziel, Gesundheit für alle unabhängig von ihrem sozioökonomischen Status zu erreichen. Dem lag ein ganzheitliches Verständnis von Gesundheit zugrunde, das körperliches, seelisches und soziales Wohlergehen umfasst. Die Erklärung von Alma-Ata bekräftigte 1978 diese Prinzipien und verankerte eine gemeinschaftsbasierte Gesundheitsversorgung als Grundlage von Entscheidungsprozessen.
Seit dem Jahr 2000 ist die WHO jedoch mehr und mehr in die finanzielle Abhängigkeit von privaten Stiftungen und Pharmaunternehmen geraten. Je mehr diese an Einfluss gewannen, desto mehr haben sich die Machtverhältnisse zu Ungunsten der durch Nationalstaaten vertretenen Bevölkerungen verändert.
Damit einher ging, dass Impfungen als Strategien zur Bekämpfung von Virusepidemien immer stärker in den Vordergrund gerückt sind, wie 2005, 2009 und am Extremsten 2020 bei SARS-CoV-2 zu sehen war. Im Jahr 2009 hatte die WHO ihre Pandemiedefinition geändert, was Anfang 2020 zentral von oben verhängte Maßnahmen und Lockdowns ermöglichte, die ihren eigenen, nur wenige Monate zuvor veröffentlichten Richtlinien widersprachen. Beispiellose Massenimpfprogramme folgten, erleichtert durch eine willkürliche Änderung der Definition von Herdenimmunität, die allgemein geltenden immunologischen Prinzipien widerspricht.
Dieses autoritäre Vorgehen stellt eine Preisgabe der gemeinschaftsbasierten Prinzipien der Gesundheitsversorgung dar, wie sie in der Erklärung von Alma-Ata und der Gründungscharta der WHO verankert sind. Ein historischer Kreis hat sich geschlossen, denn der derzeitige Ansatz für die globale Gesundheit ähnelt den Hygienemaßnahmen des 19. Jahrhunderts, die zum Schutz der Reichen im "Globalen Norden" auf Kosten der Bevölkerung in anderen Teilen der Welt konzipiert wurden. Wir sind Zeugen einer Rückkehr zu den Ungleichheiten des kolonialistischen Ansatzes, die die Charta der WHO nach dem 2. Weltkrieg beseitigen wollte.
COVID-19 hat die wachsenden Widersprüche innerhalb der WHO auf die Spitze getrieben. Wird die globale Gesundheitspolitik weiterhin von einer kleinen Clique von reichen Ländern, Konzernen und Privatleuten kontrolliert, oder werden sich die Prinzipien von Gleichheit und persönlicher Selbstbestimmung durchsetzen und die Macht den Bevölkerungen zurückgegeben, denen zu dienen die WHO gegründet wurde? Die seelische, körperliche und soziale Gesundheit des größten Teils der Menschheit hängt von dieser Frage ab.
Teil 1: Wer ist die WHO?
Eine egalitäre Geburt
Als die Welt ihre Prioritäten nach dem 2. Weltkrieg auf den Prüfstand stellte, unterzeichneten die 51 Länder der gerade geborenen Vereinten Nationen zusammen mit zehn weiteren Ländern die Verfassung einer neuen Weltorganisation. Die WHO entstand aus der Niederlage des Faschismus und der Agonie der alten imperialen Weltordnung. Ziel war es, die Gesundheit der Weltbevölkerung durch Aufklärung und Unterstützung des Gesundheitswesens zu fördern. Als ihre Statuten 1947 mit der Ratifizierung durch das zwanzigste Land in Kraft traten, war die neue Organisation auf ein positives und ganzheitliches Verständnis von Gesundheit ausgerichtet. Der erste und leitende Grundsatz ihrer Verfassung lautete:
„Gesundheit ist ein Zustand des vollständigen körperlichen, geistigen und sozialen Wohlergehens und nicht nur das Fehlen von Krankheit oder Gebrechen.“
Der zweite Grundsatz unterstrich das neue Denken, das nach der Katastrophe des Krieges gegen die Ideologien der Ungleichheit entstanden war:
„Der Genuss des bestmöglichen Gesundheitszustandes bildet eines der Grundrechte jedes menschlichen Wesens, ohne Unterschied der Rasse, der Religion, der politischen Anschauung und der wirtschaftlichen oder sozialen Stellung.”
Die Verfassung verankerte außerdem die Bedeutung von individueller und gemeinschaftlicher Selbstbestimmung in dem achten ihrer neun Grundsätze:
„Eine aufgeklärte öffentliche Meinung und die tätige Mitarbeit der Bevölkerung sind für die Verbesserung der Gesundheit der Völker von höchster Wichtigkeit.”
Dieser Grundsatz wurde in späteren Erklärungen der WHO, wie der später zu erörternden Erklärung von Alma-Ata weiter gestärkt.
So wurde eine Weltorganisation geschaffen, die ausschließlich von einem Rat von Nationen, nämlich der Weltgesundheitsversammlung, kontrolliert wurde. Ihr Zweck war es, die Entwicklung, Verbreitung und Umsetzung von politischen Maßnahmen zu unterstützen, die auf die Verbesserung der Gesundheit aller, ohne Rücksicht auf Reichtum, politische Überzeugungen oder sozialen Status, abzielten. Die Organisation sah sich der Anerkennung lokaler Bedürfnisse und lokaler Beteiligung verpflichtet. Sie war ihrem Wesen nach auf Bevölkerungen und nicht auf industrielle Interessen ausgerichtet und wurde ausschließlich von den Vertretern der politischen Behörden jedes Mitgliedslands gelenkt.
Diese Anfänge sind der Bezugspunkt, wenn man die heutige WHO verstehen will und ermessen möchte, ob sie ihrer Charta und ihren Wurzeln treu geblieben ist. Um jedoch die Charta der WHO zu verstehen, gilt es, die Welt zu verstehen, aus der die WHO hervorging.
Kolonialistische Vorgeschichte
Die WHO wurde zwar nach dem 2. Weltkrieg gegründet, doch die Idee einer globalen Koordinierung gesundheitspolitischer Maßnahmen war bereits ein Jahrhundert zuvor in einer völlig anderen Weltlage und aus einer völlig anderen Denkart entstanden. In Paris trat 1851 die erste Internationale Hygienekonferenz mit dem Ziel zusammen, Quarantänemaßnahmen in der Seefahrt zwischen den europäischen Ländern zu harmonisieren. Das geschah vor allem, um den Choleraepidemien zu begegnen, die Europa in den Jahrzehnten zuvor wiederholt heimgesucht hatten.
Deren eigentliche Ursache war zwar nach wie vor unbekannt, doch es schien klar, dass diese Epidemien auf einen Erreger zurückzuführen waren, der sich in Bevölkerungen und über Grenzen hinweg ausbreitete. Es war eine Konferenz der Imperialmächte in einer kolonialen Welt, und sie versammelte sich in einer Weltordnung, in der es akzeptabel war, ganze Völker – zumindest außerhalb Europas – zu unterwerfen. Es gab noch immer Sklaverei in ehemaligen europäischen Kolonien wie den USA oder Brasilien, wo sie ganz offiziell praktiziert wurde und die stillschweigende Zustimmung auch solcher europäischer Staaten (z.B. der Niederlande oder Portugals) genoss, in denen sie offiziell verboten war. Diese Staaten gaben in Paris zwar vor, ausschließlich zum Wohle ihrer eigenen Völker zu arbeiten. Doch in der Realität betrieben sie zu ihrem eigenen wirtschaftlichen Vorteil offen die Unterwerfung, Knechtung und Schädigung der Gesundheit von Völkern in anderen Teilen der Welt.
Eine Reihe von späteren europäischen Hygienekonferenzen, die sich hauptsächlich auf die Cholera konzentriert hatten, gipfelten in der 1. Hygienekonvention, die 1892 auf der siebten Konferenz in Venedig unterzeichnet wurde. Ihr folgte fünf Jahre später eine weitere Konvention, die der Pest galt. Mit der Schaffung des Office international d’hygiene publique in Paris entstand 1907 das erste ständige Sekretariat für internationale Gesundheitsfragen der europäischen Staaten. Dem hatte fünf Jahre zuvor die Gründung des International Sanitary Bureau für den amerikanischen Kontinent entsprochen.
Als nach dem 1. Weltkrieg – im wesentlichen ein Krieg zwischen europäischen Nationen, der aber auch in deren Kolonien ausgetragen worden war – der Völkerbund entstand, wurde mit der Gesundheitsorganisation des Völkerbunds eine weitere Institution in Genf gegründet. Pocken und Typhus wurden in die Liste der von der Internationalen Hygienekonvention erfassten Krankheiten aufgenommen.
Ungeachtet der Mitgliedschaft Japans im Völkerbund, war die Gesundheitsorganisation wie ihr Vorgänger, das Office International d’hygiene publique, weitgehend eine europäische Angelegenheit. Wie ihre amerikanische Entsprechung jenseits des Atlantik befasste sie sich mit Infektionskrankheiten, die eine potentielle Bedrohung für reichere europäische Bevölkerungen darstellten. Weite Teile Afrikas und Asiens waren zu dieser Zeit Kolonien, die den Wohlstand in Europa nährten und Rohstoffe für die Industrie und den Konsum des Nordens bereitstellten, während ihre Völker kein Mitspracherecht bei den Prioritäten in internationalen Gesundheitsfragen hatten.
Wie wir später sehen werden, gibt es gewisse Parallelen zu diesem imperialistischen/korporatistischen Muster in der heutigen Welt und der Gesundheitspolitik, denn die Zentralisierung von Maßnahmen und der einseitige Nutzen für die reichen Bevölkerungen des Nordens sind wieder zu einem Problem der internationalen Gesundheitspolitik geworden. Vielleicht sind wir wieder am Ausgangspunkt angekommen, doch das lag bestimmt nicht in der Absicht der Gründer der WHO.
Zeit der Unschuld
Der 2. Weltkrieg war ein Wendepunkt für die Menschheit. Er verursachte oder beschleunigte den Zusammenbruch von Imperien (Japan, Großbritannien und Frankreich) und läutete im Westen und in vielen der neuen unabhängigen Staaten, die aus dem Ende des europäischen Kolonialismus hervorgingen, einen mehr als 70 Jahre währenden Widerwillen gegen Autoritarismus und Konzernhegemonie ein. Der Nürnberger Kodex unterstrich auf neue Weise die Forderung nach Selbstbestimmung und die Bedeutung individueller Zustimmung. Das bedeutete eine Abkehr von Nötigung und massenhaftem Zwang, der einen Großteil der medizinischen Praxis in den Kolonien geprägt hatte und gegen Ende des Krieges in Europa wieder offen zutage trat.
Ein historischer Meilenstein war der 10. Dezember 1948, an dem die Vollversammlung der Vereinten Nationen anlässlich einer Sitzung in Paris (mit ihrer Resolution 217 A) die Allgemeine Erklärung der Menschenrechte verkündete und damit das neue Denken über globale Gleichheit und individuelle Selbstbestimmung kodifizierte. In der deutschen Version heißt es:
Artikel 1: „Alle Menschen sind frei und gleich an Würde und Rechten geboren. Sie sind mit Vernunft und Gewissen begabt und sollen einander im Geiste der Brüderlichkeit begegnen.“
Artikel 2: „Jeder hat Anspruch auf alle in dieser Erklärung verkündeten Rechte und Freiheiten, ohne irgendeinen Unterschied, etwa nach Rasse, Hautfarbe, Geschlecht, Sprache, Religion, politischer oder sonstiger Anschauung, nationaler oder sozialer Herkunft, Vermögen, Geburt oder sonstigem Stand. [...]“
In ihren 30 Artikeln verbietet die Erklärung die Sklaverei und verankert Gedanken-, Meinungs- und Religionsfreiheit sowie die Freiheit, sich innerhalb des eigenen Landes zu bewegen, es zu verlassen und in es zurückzukehren.
Sie schuf einen Rahmen, in dem Länder voneinander Rechenschaft fordern können, und insbesondere einen Rahmen, in dem UN-Behörden wie die noch junge Weltgesundheitsorganisation arbeiten sollten. Formen autoritärer Herrschaft bestanden zwar weiter, doch die Sowjetunion und kommunistische Staaten bekundeten, zumindest offiziell, den Glauben an die „Gleichheit“ der Massen, wie hohl sich dieser auch mitunter erweisen mochte.
So wurde ein politisches Klima geschaffen, in dem die WHO als Weltorganisation wachsen konnte, die einzig von den Ländern durch die Weltgesundheitsversammlung kontrolliert wird – alle Nationen gelten als gleichberechtigt, und jedes Land hat eine einzige Stimme. Dem ersten Grundsatz ihrer Verfassung entsprechend, trat die WHO für einen umfassenden Begriff von körperlicher, psychischer und sozialer Gesundheit ein. Sie sollte die wichtigste Beratungsorganisation für globale Gesundheitsfragen sein, die auch grenzüberschreitende Epidemien zu ihren Aufgaben zählte. Und die Bedeutung von lokaler Partizipation, von gesellschaftlicher Gesundheit und von Gleichheit von Zugang und Kontrolle wurde in ihrer Struktur und ihrer Verfassung verankert.
Gleichzeitig zogen der Nürnberger Kodex und die Allgemeine Erklärung der Menschenrechte klare Grenzen, innerhalb derer das Gesundheitswesen als ganzes — und somit auch die WHO — Maßnahmen zur Kontrolle von endemischen und epidemischen Krankheiten ergreifen können.
In den folgenden Jahrzehnten entwickelte die WHO Programme zur Bekämpfung von Krankheiten, insbesondere Infektionskrankheiten mit einer hohen Krankheitslast, wie Pocken, Malaria, Tuberkulose und durch Impfung vermeidbarer Kinderkrankheiten. Das wachsende Arsenal von antimikrobiellen Medikamenten und Impfstoffen und die für ihre Sicherheit nötigen Tests und Massenversuche erweiterten das Feld, auf dem den in Nürnberg aufgezeigten Gefahren entgegengewirkt werden musste. Große pharmazeutische Unternehmen und von guten Absichten, aber zugleich vom Ehrgeiz getriebene Forscher standen in Interessenkonflikten, wenn es darum ging, die Rechte von Einzelnen und Gemeinschaften mit den potentiellen Vorteilen neuer Therapien und Vorbeugungsmittel in die rechte Balance zu bringen.
Ausgehend vom Nürnberger Kodex, präzisierte 1964 die Erklärung von Helsinki die Bedeutung freier und voll informierter Zustimmung als Voraussetzung medizinischer Versuche und des Einsatzes von experimentellen Heilmitteln. Sie definiert bis heute die Grundvoraussetzungen für medizinische Versuche.
Zahlenmäßig wurde die Weltgesundheitsversammlung von Ländern mit niedrigem und mittlerem Einkommen in Afrika, Asien und im westlichen Pazifik dominiert. Da die Versammlung die Agenda der WHO kontrollierte, stellte die WHO die Probleme von Bevölkerungen mit einer hohen Krankheitslast, insbesondere durch Infektionskrankheiten, in den Vordergrund. Neuerungen in der primären Gesundheitsversorgung wie das chinesische „Barfußärzte“-Programm aus dem Jahr 1968 und ähnliche Programme in anderen Ländern Asiens führten zu einer erheblichen Erweiterung der Basisgesundheitsversorgung und verbreiteten das Konzept eines basisorientierten Gesundheitsmanagements.
Dieser Ansatz legte den Schwerpunkt auf rudimentär ausgebildete, dafür aber leicht zu erreichende und oft ehrenamtliche Gesundheitspfleger, die in den Gemeinschaften arbeiteten, aus denen sie rekrutiert wurden. Er ermöglichte eine elementare Grundversorgung und sorgte für Impfungen und gesundheitliche Aufklärung. Diese Bewegung entsprach den zentralen Forderungen der WHO-Charta nach gleichem Zugang zur Gesundheitsversorgung und lokaler Partizipation. Sie fand ihren Höhepunkt in der Internationalen Konferenz über primäre Gesundheitsversorgung im September 1978 in Alma-Ata (Kasachstan, damals Teil der Sowjetunion) und der aus dieser Konferenz hervorgehenden Erklärung.
Alma-Ata und der Auftrag der WHO
In der Erklärung von Alma-Ata ist die gemeinschaftsbasierte Primärversorgung von zentraler Bedeutung für die Verbesserung von Gesundheit. Außerdem plädiert sie für die gesellschaftliche Kontrolle über Zentralgewalten, die dazu neigen, ihre Gesundheitspolitik von oben durchzusetzen und öffentliche Gesundheitsmaßnahmen vorzuschreiben. Die Erklärung ist in vieler Hinsicht der natürliche Höhepunkt der WHO-Charta und der Abkommen der Jahrzehnte zuvor. Sie beginnt mit einer Bekräftigung der Hauptaufgabe der Gesundheitsversorgung, und damit auch von UNO-Behörden, einschließlich der WHO:
"Die Konferenz bekräftigt mit Nachdruck, dass Gesundheit, die der Zustand völligen körperlichen, seelischen und sozialen Wohlbefindens und nicht nur das Freisein von Krankheit oder Gebrechen ist, ein grundlegendes Menschenrecht darstellt und dass das Erreichen eines möglichst guten Gesundheitszustands ein äußerst wichtiges weltweites soziales Ziel ist, dessen Verwirklichung Anstrengungen nicht nur der Gesundheitspolitik, sondern auch vieler anderer sozialer und ökonomischer Bereiche erfordert."
In den folgenden Bestimmungen hält sie die zentrale Bedeutung lokaler Partizipation und Kontrolle für die Gesundheitspolitik von UN und WHO fest:
Artikel IV: "... Die Menschen haben das Recht und die Verpflichtung, sich individuell und kollektiv an der Planung und Umsetzung ihrer Gesundheitsversorgung zu beteiligen."
Artikel VI: "Primäre Gesundheitsversorgung […wird] für Einzelpersonen und Familien in der Gesellschaft durch deren vollständige Beteiligung im Geiste von Eigenverantwortung und Selbstbestimmung zu für die Gesellschaft und das Land in jeder Phase ihrer Entwicklung bezahlbaren Kosten flächendeckend bereitgestellt …"
Artikel VII(5): "[Primärversorgung ...] erfordert und fördert bei Individuum und Gesellschaft ein Höchstmaß an Eigenverantwortung und Beteiligung an Planung, Organisation, Betrieb und Überwachung der primären Gesundheitsversorgung …"
Der Geist dieses demokratischen und an Menschenrechten orientierten Verständnisses von Gesundheitsversorgung kommt auch im Schlusswort der Erklärung zum Ausdruck, das die WHO, UNICEF, nationale Regierungen, Nichtregierungsorganisationen und Kostenträger dazu aufruft, sich die dargelegten Prinzipien zueigen zu machen.
Bemerkenswerterweise werden die Finanzierung durch private Akteure und Unternehmen und deren Interessen mit keinem Wort erwähnt. Die WHO – und die Gesundheit der Welt allgemein – sollte sich darauf gründen, dass die Menschen und ihre Gemeinschaften über ihre Gesundheit selbst bestimmen. Die Aufgabe der WHO und aller internationalen und nationalen Gesundheitsbehörden sollte darin bestehen, diesen Prozess zu unterstützen. Gesundheit sollte keine Industrie sein, sondern ein demokratischer und auf Menschenrechte gegründeter Lebensbereich, der körperliches, seelisches und soziale Wohlergehen umfasst und der allen gleichermaßen zugute kommt.
Kasten 1: Die Struktur der WHO
Zwar besitzt die WHO eine Zentrale in Genf (Schweiz), doch sie besteht aus 6 halbautonomen Regionen, die jahrelang mit einem unterschiedlichen Grad an Selbstständigkeit gearbeitet haben. Das unter dem Namen Pan-American Health Organization (PAHO) bekannte amerikanische Regionalbüro entstand aus dem International Sanitary Bureau und ist älter als die WHO selbst. Dagegen wurden die anderen Büros nach der Gründung der WHO geschaffen, und ihre geographische Zuständigkeit hat sich im Lauf der Jahrzehnte verschoben. Gründe waren z.B. die Unabhängigkeit der französischen Kolonien in Westafrika (die mit Frankreich dem Europäischen Regionalbüro zugeordnet waren) oder die Teilung Koreas (Nord- und Südkorea gehören verschiedenen Regionalbüros an). Die größten Bevölkerungen befinden sich heute in der Zuständigkeit des Regionalbüros für den Westpazifik (WPRO – mit China als bevölkerungsreichstem Land), des Regionalbüros für Südostasien (SEARO – mit der größten Bevölkerung in Indien) und des Regionalbüros für Afrika (AFRO). Die beiden letztgenannten sind für Regionen mit der größten Last an Infektionskrankheiten – traditionell der Hauptschwerpunkt der WHO – zuständig und haben daher in weiten Teilen das programmatische Denken der Weltgesundheitsorganisation in deren Geschichte geprägt.
Jede Region hat ihre eigene Gesundheitsversammlung (mit Vertretern jedes Landes) und im Allgemeinen eine technische Struktur, die der der Zentrale in Genf entspricht; jede kann mit einem hohen Maß an Selbstständigkeit agieren, auch wenn Ausrichtung und Finanzierung stark von der Zentrale bestimmt werden. Die meisten einzelnen Länder haben ihrerseits ein Landesbüro, das von einem WHO-Vertreter (WHO Representative, WR) oder einer nationalen Verbindungsperson (Country Liaison Officer, CLO) geleitet wird. Diese Büros spielten in den ersten Jahrzehnten nach der WHO-Gründung – und in manchen Ländern noch heute – eine wichtige Rolle, indem sie die Entwicklung des Gesundheitswesens in unabhängig gewordenen Ländern begleiteten.
Verlorene Unschuld
Unvermeidlich werden Ausrichtung und Arbeit von Menschen in großen Organisationen davon beeinflusst, was sie für das Überleben ihrer Organisation erforderlich halten. Als eine Institution der Vereinten Nationen wurde die WHO hauptsächlich von den Ländern finanziert, die sie vertreten sollte. Die Finanzen setzen sich aus „veranlagten“ Beiträgen (Kernfinanzierung) und „freiwilligen“ Beiträgen zusammen. Die veranlagten nationalen Beiträge machten in den letzten Jahren weniger als 20 % des WHO-Etats aus. Sie richten sich nach dem BIP und werden für alle 196 gegenwärtigen Mitgliedsstaaten veranlagt und von der UN-Vollversammlung genehmigt. Das restliche Budget stammt größtenteils aus freiwilligen Beiträgen von Mitgliedsstaaten oder anderen Geldgebern.
Diese Beiträge sind entweder „nicht zweckgebunden“ (und die WHO kann nach eigenem Gutdünken über sie verfügen), „themengebunden“ (z.B. für die Malaria-Programme der WHO) oder „zweckgebunden“ (also für ein bestimmtes Projekt, Konferenz oder Zweck). Während sich die WHO in ihren Anfängen hauptsächlich auf ihre Grundfinanzierung stützte, machten zweckgebundene freiwillige Beiträge im ersten Quartal des Jahres 2021 5,4 Milliarden Dollar oder 62% des geplanten Jahresbudgets von 8,7 Milliarden Dollar aus, und sogar 75% der tatsächlich erhaltenen Gelder. Der Anteil veranlagter Beiträge am Gesamtbudget war weiter auf ganze 11% gesunken. Der Anteil der Finanzierung durch Nationalstaaten ist also mit der Zeit kleiner geworden, während andere Formen der Finanzierung – und damit zwangsläufig ihr Einfluss – zugenommen haben.
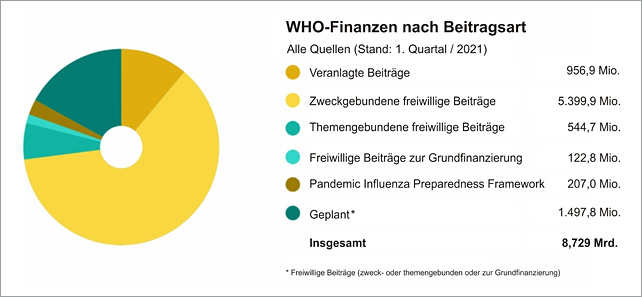
Gegenwärtige Finanzierung der WHO nach Beitragsart, Quelle: WHO
Kasten 2: Freiwillige Finanzierung der WHO
Wichtigste Geldgeber:
Deutschland 11,97% (708 Mio. $)
Bill and Melinda Gates Foundation 10,37% (624 Mio. $)
USA 6,91% (604 Mio. $)
Europäische Kommission 7,63%
GAVI 6,43%
Großbritannien 6,35%
Andere wichtige private Geldgeber oder Unternehmen:
Beiträge zum PIP (Pandemic Influenza Preparedness) Framework 0,92%
Bloomberg Family Foundation 0,43%
Sanofi-Aventis 0,2%
Gilead Sciences 0,11%
Rockefeller Foundation 0,11%
Merck and Co. 0,08%
GlaxoSmithKline (GSK) 0,05%
Quelle: WHO (abgerufen am 25. Juni 2021)
Die wachsende Abhängigkeit der WHO von freiwilligen Beiträgen, von denen die meisten „zweckgebunden“ sind (also für bestimmte Programme verwendet werden müssen) bedeutet, dass die Politik und die Prioritäten der Weltgesundheitsorganisation mehr und mehr von ihren größten Geldgebern geformt werden. Die Möglichkeit, finanzielle Mittel zur Verfügung zu stellen und deren Verwendung festzulegen, bedeutet, dass ein Geldgeber die Strategie oder sogar die Politik der WHO bestimmen kann.
Zwar stammen viele freiwillig Beiträge von Staaten; doch es überrascht wenig, dass es sich dabei vorwiegend um Länder mit einem hohen Pro-Kopf-Einkommen handelt. Dadurch wird es diesen Ländern möglich, WHO-Programme – weit über das Ein-Land-eine-Stimme-Ethos der Weltgesundheitsversammlung hinaus – zu bestimmen. Noch mehr ins Auge fällt der wachsende Einfluss privater Geldgeber, entweder ihre Interessen verfolgende Unternehmen oder Stiftungen, deren Mittel aus Konzernen stammen und mit diesen verbunden bleiben.
Unter den Geldgebern in Kasten 2 sticht besonders die Bill and Melinda Gates Foundation (BMGF) hervor. Sie ist nach Deutschland der zweitgrößte freiwillige Spender. Sie finanziert außerdem Gavi zu 17 %; nur Großbritannien investiert hier mehr. Dadurch wird eine einzige Familie, die mit Software ihr Vermögen gemacht hat, zum größten privaten Spender der WHO und zum zweitgrößten Geldgeber insgesamt.
Wie reiche Länder kann diese private Organisation bestimmen, wie ihre Spenden verwendet werden. Andere bedeutende Geldgeber sind Pharmakonzerne (siehe Kasten 2), die zwar insgesamt weniger spenden, aber in einzelnen Programmen relativ großen Einfluss besitzen. Das Pandemic Influenza Preparedness (PIP) Framework, der größte von der Privatwirtschaft beherrschte Spender, wird ausschließlich von Pharmakonzernen unterstützt, nämlich Sanofi Pasteur (55 Millionen Dollar), GlaxoSmithKline (GSK) (53 Millionen Dollar), Hoffmann La Roche (51 Millionen Dollar), Seqirus (17 Millionen Dollar) und Novartis (15 Millionen Dollar).
Nicht-staatliche Geldgeber haben nicht nur bei der WHO an Bedeutung gewonnen, die Organisation sieht sich auch einer wachsenden Gruppe von „rivalisierenden“ Institutionen gegenüber, die mit ihr um internationale Hilfsgelder im Gesundheitssektor konkurrieren. Gegen Ende des letzten Jahrhunderts kam es zur umstrittenen Gründung von UNAIDS, die die internationale Bekämpfung von HIV/AIDS führen und damit eine Rolle übernehmen sollte, die früher die WHO gespielt hätte.
Aus Spenden einzelner Länder entstand im Jahr 2002 der Global Fund to Fight AIDS, Tuberculosis and Malaria (The Global Fund), in dem zunehmend private Stiftungen unter Führung der Gates-Foundation engagiert sind und der Gesundheitsprogramme gegen diese drei Krankheiten in Ländern mit niedrigem und mittlerem Einkommen direkt finanzieren soll. Das Budget des Global Fund beläuft sich mittlerweile auf über vier Milliarden Dollar pro Jahr, Mittel die früher von der WHO bereitgestellt worden wären.
Der Global Fund wird zum größten Teil von Staaten unterstützt, doch 250 Millionen Dollar kommen jedes Jahr von der BMGF. Auf ähnliche Weise sind auch andere Organisationen, wie z.B. Unitaid, entstanden, die Bereiche des Gesundheitswesen finanzieren sollen, die früher in der Zuständigkeit der WHO lagen.
Besonders wichtig für die Reaktion der WHO auf die gegenwärtige Pandemie sind zwei weitere internationale Akteure. Im Jahr 2000 wurde die Global Alliance for Vaccines and Immunization, heute Gavi, the Vaccine Alliance, gegründet. Ihr Hauptanliegen ist es, die Beschaffung und Verteilung von Impfstoffen in Ländern mit niedrigem Einkommen zu finanzieren. Gavi ist also ganz klar ein Bindeglied zwischen der pharmazeutischen Großproduktion und der der primären Gesundheitsversorgung.
Die Organisation konzentriert sich ausschließlich auf die Bereitstellung von Impfstoffen und ignoriert das ganzheitliche Konzept von Gesundheit der Erklärung von Alma-Ata. Der größte Geldgeber von Gavi war und ist die BMGF, die insgesamt über 4 Milliarden Dollar gespendet hat – eine Milliarde Dollar mehr als der zweitgrößte Spender Großbritannien.
Neueren Datums ist die Gründung der Coalition for Epidemic Preparedness Innovations (CEPI) im Jahr 2017 in Davos durch die Staaten Norwegen und Indien, die Gates-Foundation, den Wellcome Trust und das Weltwirtschaftsforum (WEF). Die ausdrückliche Mission von CEPI ist die Entwicklung neuer Impfstoffe für Epidemien. Zum Zeitpunkt der Gründung waren staatliche Geldgeber, allen voran Norwegen, die wichtigsten Spender, doch im Jahr 2018 kamen die BMGF und der Wellcome Trust jeweils für 13,4 % des Gesamtbudgets auf.
Gewiss haben Impfungen weltweit einen wichtigen Beitrag zur Verbesserung der öffentlichen Gesundheit geleistet, und dieser Beitrag wird immer größer. Dennoch liegt das potentielle Spannungsverhältnis zwischen diesem Ziel und der ganzheitlicheren ursprünglichen Mission der WHO auf der Hand. Vor allem wenn die WHO ihre geistige Unabhängigkeit in der Frage verliert, welche Rolle pharmazeutische im Gegensatz zu anderen Interventionen bei der Lösung globaler Gesundheitsfragen spielen sollen.
Ursprünglich hatte die WHO das Prinzip vertreten, dass alle Länder gleiche Kontrolle haben, und sich für die Grundversorgung und die zentrale Bedeutung einer auf möglichst niedriger Ebene (Dorfgemeinschaften, Kommunen, Regionen) stattfindenden Festlegung der Prioritäten des Gesundheitswesens eingesetzt. Heute befindet sie sich in einer Situation, in der die Ausrichtung ihrer Programme in weiten Teilen von denen diktiert wird, die über freiwillige Beiträge ihre Finanzen kontrollieren. Mit einem Programmbudget von 2,9 Milliarden pro Jahr gerät sie gegenüber anderen zahlungskräftigeren Akteuren bei der Definition der globalen Gesundheitsagenda ins Hintertreffen.
Reiche Länder des Nordens, private Unternehmen und Stiftungen sowie reiche Privatpersonen, die alle potentiell von einer Kommerzialisierung von Gesundheit und der Zentralisierung von Gesundheitsinformationen profitieren, sind immer einflussreicher geworden. Es ist frappierend, wie sehr die jetzige Situation an die Kolonialvergangenheit im 19. Jahrhundert und die Einflussnahme auf Gesundheitspolitik und Handel erinnert, die die WHO beseitigen wollte.
Herausforderungen der neuen Dynamik
Die WHO entstand in einer Welt, die dabei war, sich vom Kolonialismus zu befreien, die die Gleichheit beschwor sowie die fundamentale Bedeutung der Menschenrechte und die Notwendigkeit, autoritärer Herrschaft zu widerstehen. Diese Prinzipien hatten während ihres Bestehens weitgehend auch im Gesundheitswesen gegolten. Doch sie ist heute mit einer Welt konfrontiert, die in mancher Hinsicht schwer von derjenigen zu unterscheiden ist, die von den imperial-kapitalistischen Machtstrukturen kontrolliert wurde, die sie selbst zu beseitigen suchte. Angesichts des Drucks einer wachsenden Zahl rivalisierender Akteure mit größeren finanziellen Mitteln und einer schwindenden Kontrolle über ihr eigenes Budget, hat sie sich dafür entschieden, zweckgebundene Mittel von den Reichen – seien es Einzelpersonen, Länder oder Konzerne – zu akzeptieren. Damit hat sie zwangsläufig die eigene Verfassung außer Kraft gesetzt:
Artikel 37: In der Ausübung ihrer Pflichten sollen der Generaldirektor und das Personal von keiner Regierung oder Behörde außerhalb der Organisation Weisungen einholen oder entgegennehmen. Sie sollen sich jeder Tätigkeit enthalten, die ihrer Stellung als internationale Beamte Abbruch tun könnte. Jeder Mitgliedstaat der Organisation verpflichtet sich seinerseits, die ausschließlich internationale Stellung des Generaldirektors und des Personals zu respektieren und jeden Versuch der Beeinflussung zu unterlassen.
Einer Mutter in Burkina Faso dürfte es schwer fallen, denselben Einfluss auf die WHO auszuüben wie ein reicher Philanthrop in einem westlichen Land, der viele Milliarden Dollar verschenken kann. Doch wenn es nach der Verfassung der WHO ginge und nach ihrem Ziel, sich für gleiche Chancen aller auf gute Gesundheit einzusetzen, dann müsste diese Mutter vielleicht sogar einen größeren Einfluss haben. Die WHO steht mit diesen Geldgebern in einer Beziehung, die ihre Verfassung ausdrücklich zu vermeiden suchte, und das erzeugt Konflikte für die WHO und die Geldgeber selbst:
-
Einem großen Unternehmen dürfte es schwer fallen, große Geldsummen einem anderen Akteur zukommen zu lassen, ohne dabei seiner Pflicht gegenüber seinen Aktionären nachzukommen und dafür zu sorgen, dass diese Mittel so eingesetzt werden. dass sich die Gewinnaussichten des Unternehmens verbessern.
-
Der Regierung eines reichen Landes dürfte es schwer fallen, eine Organisation mit großen Mengen an Steuergeld auszustatten, ohne dafür zu sorgen, dass dieses in einer Weise verwendet wird, die die Steuerzahler für sinnvoll halten und die ihre Chancen auf Wiederwahl nicht gefährdet.
-
Einem reichen Philanthropen, der sein Leben in der westlichen Unternehmenswelt verbracht hat, der keine Ausbildung oder Erfahrung in Sachen primärer Gesundheitsversorgung besitzt und der keine Erfahrungen bei denen gesammelt hat, denen er helfen möchte, dürfte es schwer fallen hinzunehmen, dass sein Geld in einer Weise verwendet wird, die er nicht versteht oder für wertlos hält, wenn er infolge seines Mangels an Erfahrung andere Ansätze für wertvoller hält.
-
Und einem leitenden Mitarbeiter der WHO dürfte es schwer fallen, eine externe Geldquelle wegen eines möglichen Interessenkonflikts abzulehnen, wenn er weiß, dass dadurch eine Reihe seiner Untergebenen entlassen werden müssten und deshalb ihr Einkommen, ihre Krankenversicherung und sogar das Recht verlieren würden, weiter in ihrer Wohnung als Mitglied des internationalen Personals zu leben.
Doch die WHO muss all diesen Einflüssen widerstehen, wenn sie ihren Zweck erfüllen will. Eine große Gesundheitsagentur steht verständlicherweise unter dem Druck, ihre Grundsätze zu vernachlässigen, um kurzfristige Bedürfnisse zu befriedigen und um ihren Platz an einem zunehmend überfüllten Tisch zu behalten. Das ist der Grund, warum Organisationen Verfassungen und Statuten haben. Sie zwingen uns, bestimmte Grundsätze einzuhalten, die wir bei unvoreingenommener Betrachtung als fundamental erkennen und die nicht kompromittiert werden dürfen. Diese Prinzipien werden normalerweise (zumindest in einer verfassungsmäßigen Ordnung) von einer Rechtsprechung durchgesetzt, die von der Exekutive unabhängig ist. Und idealerweise steht dieser Prozess unter der Beobachtung von Medien, deren Stolz in der eigenen Unabhängigkeit und intellektuellen Freiheit besteht.
Doch den Organen der Vereinten Nationen, wie auch der WHO, steht keine unabhängige Gerichtsbarkeit zu Seite, die diese beaufsichtigen würde. Und wenn potentielle Einflussnehmer gleichzeitig Financiers der Medien sind oder die betreffenden Fragen zu fern oder zu abstrakt sind, um die Öffentlichkeit einzelner Länder zu interessieren, ist es eher unwahrscheinlich, dass diese Organe in einer Weise zur Rechenschaft gezogen werden, wie es mit nationalen Regierungen geschieht. Ihre Integrität lässt sich nur durch unbedingte Transparenz und einen allgemein geteilten Konsens gewährleisten, dass bestimmte Regeln unantastbar sind, und dadurch dass die Mitglieder des leitenden Organs, also der Weltgesundheitsversammlung, ein gemeinsames Interesse an der Wahrung dieser Integrität besitzen.
Für die WHO bedeutet die Wahrung der Integrität, dass der Gesundheit der schwächsten Bevölkerungsgruppen Vorrang eingeräumt und sichergestellt wird, dass die Menschen an der Basis und nicht die Wohlhabenden und diejenigen, die etwas zu verkaufen haben, weiterhin über ihre Gesundheit entscheiden können.
Teil 2: Die WHO und die letzten Pandemien
Die Kontrolle von grenzüberschreitenden Krankheitsausbrüchen gehört seit der Gründung der WHO zu ihren Aufgaben. 1951 wurden die Internationalen Hygienekonventionen von den Internationalen Hygienevorschriften (International Sanitary Regulations – ISR) abgelöst. Dieses Dokument enthielt eine Reihe von Regeln für den internationalen Verkehr mit dem Ziel, die mögliche Verbreitung von Infektionskrankheiten durch Luft- und Schiffsverkehr sowie auf dem Landweg unter Kontrolle zu halten.
Unter die Regeln fiel die Ausbreitung von sechs Infektionskrankheiten – Pest, Cholera, Pocken, Typhus und Rückfallfieber sowie Gelbfieber (einschließlich ihres Vektors, der Mückenart Aedes aegypti). Obwohl sie die Quarantäne von Infizierten vorsahen, bemühten sie sich um eine Balance mit Individualrechten und verboten das Einsperren oder die Quarantäne von Personen, die wegen eines Kontaktverdachts unter Beobachtung stehen.
Artikel 27: Eine Person unter Beobachtung darf nicht isoliert werden und soll die Erlaubnis haben, sich frei zu bewegen.
Die ISR wurden 1969 aktualisiert und trugen fortan den Namen Internationale Gesundheitsvorschriften (International Health Regulations – IHR).
Gegen Ende des 20. Jahrhunderts begann die WHO angesichts des exponentiell zunehmenden internationalen Handels und Reiseverkehrs eine Revision der IHR. Nach dem SARS-Ausbruch im Jahr 2003 wurden sie von einer internationalen Arbeitsgruppe aller Mitgliedsstaaten komplett überarbeitet. Die neuen IHR (2005) wurden am 23. Mai 2005 von der 58. Weltgesundheitsversammlung verabschiedet und traten am 15. Juni 2007 in Kraft.
Eine wesentliche Änderung der Neufassung der IHR ist ihr weiter Regelungsbereich. Die neuen Vorschriften sind nicht länger auf eine Handvoll potentiell gefährlicher Infektionskrankheiten beschränkt, sondern gelten für alle „Krankheiten oder medizinischen Leiden, ungeachtet ihrer Herkunft oder Quelle, die Menschen einen beträchtlichen Schaden zufügen oder zufügen können.“ Die IHR (2005) erweiterten außerdem die Befugnisse der WHO erheblich. Nach den neuen Vorschriften hat der Generaldirektor, der dabei durch ein von ihm ernanntes Notfallgremium beraten wird, die Befugnis einen „öffentlichen Gesundheitsnotstand von internationaler Bedeutung“ („public health emergency of international concern“, Artikel 15) auszurufen und den Mitgliedsstaaten verschiedene Bewegungseinschränkungen für infektionsverdächtige und infizierte Personen, darunter die Quarantänisierung von Infektionsverdächtigen (Artikel 17), zu empfehlen.
Gleichzeitig jedoch erklärten die neuen IHR deutlich, dass die „Menschenrechte“ von Personen und Reisenden nicht verletzt und Eingriffe in den Reiseverkehr und den Handel vermieden werden sollen – und sorgte damit für innere Widersprüche, die 2020 deutlich werden sollten. Denn der Generaldirektor wurde mit beträchtlichen Vollmachten ausgestattet, Empfehlungen höchst restriktiver Art auszusprechen, die bei ihrer Umsetzung die Verletzung fundamentaler Menschenrechte und schwere Beeinträchtigungen des internationalen Reiseverkehrs und Handels nach sich ziehen würden. Bei der Reaktion auf COVID-19 hat sich dies ständig gezeigt.
Dieser historische Hintergrund der Transformation der WHO seit der Jahrtausendwende ist entscheidend, wenn man ihre gegenwärtige Haltung in der Coronaviruspandemie verstehen will. Außerdem ist die Reaktion der WHO auf die vorangegangenen Krankheitsausbrüche wichtig für das Verständnis des politischen und institutionellen Drucks, der die politische Antwort auf COVID-19 bestimmt hat.
Seit dem Beginn des 21. Jahrhunderts hat es vier Epidemien gegeben, die Pandemien gewesen sind – oder zu solchen hätten werden können: die SARS-Epidemie im Jahr 2003, die Vogelgrippe im Jahr 2005, die Schweinegrippe im Jahr 2009 und COVID-19 im Jahr 2020. Es ist lehrreich, die Politik und die Protokolle der WHO während der Reaktion auf diese Atemwegskrankheiten und die Antwort der WHO auf die Ebola-Epidemie in Westafrika in den Jahren 2014/15 zu untersuchen. Dabei wird deutlich, dass es einige Kontinuitäten zu COVID-19 gibt, was die anfänglichen Vorhersagen von Auswirkungen und Mortalität betrifft, aber auch starke Unterschiede hinsichtlich der Bewertung getroffener Maßnahmen.
Es zeigt sich:
-
1.) Die WHO hat durchgängig die von diesen neuen Infektionskrankheiten verursachte Mortalität in ihren ersten Szenarien massiv überschätzt. Diese Voraussagen beruhten auf Computer-Modellierungen, die in den ersten beiden Jahrzehnten des neuen Jahrtausends entwickelt wurden.
-
2.) Es fand eine deutliche Verlagerung der Reaktion statt: an die Stelle von koordinierter Laborarbeit, einer ätiologischen Vorgehensweise (schwerpunktmäßige Kontaktverfolgung, serologische Erhebungen) und von gezielten Impfprogrammen, wie sie noch zur Jahrtausendwende üblich waren, sind mehr und mehr ungeheuer kostspielige Massenimpfprogramme ganzer Bevölkerungen getreten. Diese gingen zu Lasten des Kampfes gegen andere Krankheiten, die überall ein größeres Risiko für die breite Bevölkerung darstellten und daher die eigentlichen Prioritäten der WHO gewesen sind.
-
3.) Die WHO geriet mehr und mehr ob der Schwerfälligkeit ihrer Bürokratie in die Kritik, der vorgeworfen wurde, eine schnelle Antwort auf Krankheitsausbrüche zu behindern.
SARS
Das SARS-Virus (Severe Acute Respiratory Syndrome) hatte sich im März 2003 schon ausgebreitet, als man es als potentiell globale Bedrohung erkannte. Wie auch später bei der Vogelgrippe, der Schweinegrippe und COVID-19 waren die Voraussagen der epidemiologischen Computermodellierer und der WHO zur Fallsterblichkeit (CFR, Case Fatality Rate) sehr hoch. Die Computermodelle hatten eine anfängliche CFR von etwa 20-30 % der Infektionen innerhalb von 14 Tagen errechnet.
Im Mai desselben Jahres gab die WHO bekannt, insgesamt liege die CFR bei 14-15 %. Die CFR bei über 64jährigen betrage mehr als 50 %, womit die Krankheit in ihrer Gefährlichkeit mit Ebola vergleichbar sei. Allerdings war schon gegen Mitte des Monats darauf die Anzahl neu gemeldeter Fälle auf einige wenige pro Tag zusammengeschmolzen. Als das Virus sich totgelaufen hatte, kam die WHO zu dem abschließenden Ergebnis, dass sich insgesamt 8.098 Menschen infiziert hatten und 774 infolge einer SARS-Infektion gestorben waren. Eine solche Fallsterblichkeit war zwar hoch, aber sie entsprach gewiss nicht der globalen Gesundheitsbedrohung, von der Anfang des Jahres die Rede gewesen war.
Ein Unterschied zwischen der Reaktion der WHO auf SARS und ihrer Reaktion auf die Vogelgrippe, und besonders der auf die Schweinegrippe und auf COVID-19, war die Rolle von Impfstoffen. Die US Centers for Disease Control and Prevention (CDC) machten keine Anstalten, in die Entwicklung von Impfstoffen zu investieren, um SARS unter Kontrolle zu bringen. Ebenso machte auch die WHO keine Verlautbarungen in dieser Richtung.
Stattdessen konzentrierte sich die Reaktion der WHO auf die Koordinierung von globalen und lokalen Anstrengungen, die Bereitstellung von Schutzausrüstungen für wichtige Risikogruppen, Empfehlungen zur Isolierung von Erkrankten, zur Diagnostik sowie zur Nachverfolgung der Ausbreitung. Die Klärung von Erkrankungsursachen, Labordiagnostik, die Überwachung der Krankheitsausbreitung und Aktionen vor Ort standen im Mittelpunkt ihrer weltweiten Anstrengungen. Epidemiologen und Labore wurden vernetzt, und globale klinische Netzwerke, die von der WHO und gemeinsamen Internetplattformen moderiert waren, ermöglichten den Austausch von Erfahrungen, Ideen und Heilmethoden. Alle diese Protokolle entsprachen ihren Statuten; und nach vier Monaten war der Ausbruch unter Kontrolle.
Vogelgrippe
Als die Vogelgrippe (H5N1) 2005 ausbrach, machte die WHO wieder eine ganze Reihe von Voraussagen zur Mortalität. Ein Sprecher der WHO sagte voraus, die Vogelgrippe könne 2 bis 7,4 Millionen Menschen töten. David Nabarro, damals eine der einflussreichsten Personen in der WHO, meinte, die Zahl der Todesopfer könne irgendwo zwischen 5 und 150 Millionen Menschen liegen. Ein anderer Sprecher der Organisation aktiven Widerstand) dagegen gegeben hatte, den Ausbruch zu einem globalen Gesundheitsnotstand zu erklären, da man befürchtete die betroffenen Länder zu verstimmen.
Ebola enthüllte also strukturelle Schwächen der WHO in der Bekämpfung einer epidemischen Krise. In bemerkenswerter Weise hatte man es unterlassen, die Narrative der betroffenen Länder zu hinterfragen, und die interne Struktur der WHO hatte versagt. Die Organisation sah sich heftiger Kritik für die langsame Reaktion auf eine Krise ausgesetzt, die – anders als die vorangegangenen Influenzaereignisse und die gegenwärtige COVID-19-Pandemie, keine bedeutende Bedrohung für die Bevölkerungen entwickelter Nationen darstellte.
Um es zusammenzufassen: Die Reaktionen der WHO auf Epidemien in den ersten beiden Jahrzehnten dieses Jahrhunderts sind historisch bezeichnend, sowohl was ihre Reaktion auf den Ausbruch von COVID-19 als auch den Wandel der Finanzierung der WHO in dieser Zeit betrifft. Die Aspekte der WHO-Reaktionen auf SARS, Vogelgrippe und H1N1, die sich bei COVID-19 wiederholten waren vor allem folgende:
-
1. Extrem fehlerhafte Prognosen zu Mortalität und Infektionen, die auf Computermodellen beruhten und außerdem noch Jahre später von führenden WHO-Mitarbeitern wiederholt wurden, obwohl sie sich als falsch erwiesen hatten;
-
2.) Ein wachsendes Interesse an der Entwicklung von Massenimpfprogrammen zur Bekämpfung neuer Infektionskrankheiten und, damit einhergehend, eine nachlassende Effizienz der strukturellen Antworten der WHO und ihrer Kooperation innerhalb einzelner Länder, was 2003 während der SARS-Epidemie deutlich wurde;
-
3.) Empfindlichkeit gegenüber Kritik an ihrem Unvermögen, rasch genug zu handeln, um die Verbreitung neuer Krankheiten einzudämmen, was sich besonders während des Ebola-Ausbruchs der Jahre 2014 und 2015 in Westafrika gezeigt hat.
All diese historischen und institutionellen Erinnerungen waren für die Art und Weise relevant, wie die WHO ihre Reaktion auf COVID-19 entwickelte. Es zeigte sich, dass aufgrund des historischen und politischen Kontextes bis 2020 nur wenige innerhalb der Organisation in der Lage waren, eine der wichtigsten Analysen, die sich als Reaktion auf den H1N1-Ausbruch von 2009 herauskristallisierte, anzuerkennen:
“Ein wichtiger Punkt jedoch ist, dass es nach der Identifizierung der Krankheit im April 2009 viele Monate brauchte, um die Letalität des Virus korrekt zu bestimmen. Die Furcht vor seiner Bedrohlichkeit und den Risiken für die Bevölkerung wurden auch von Medienberichten auf der ganzen Welt angeheizt, insbesondere in den ersten Wochen; bevor genügend Daten gesammelt und ausgewertet worden waren, war nicht klar, welche Maßnahmen zur Eindämmung der Krankheit und zur Prävention von unnötiger Morbidität und Mortalität erforderlich waren.”
Teil 3: Die WHO in der Zeit von SARS-CoV-2
Die Reaktion der WHO auf SARS-CoV-2 lässt sich am besten vor dem in den Teilen 1 und 2 skizzierten historischen Hintergrund und im Kontext der politischen Machtstrukturen verstehen, die mit der Zeit in globalen Institutionen entstanden sind. In der Reaktion der WHO auf COVID-19 zeigt sich ein deutlicher Konflikt zwischen dem wissenschaftlichen Forschungsstand einerseits und politischen Zwängen andererseits. Die WHO-Führung hat ihn gelöst, indem sie den Weg des geringsten Widerstands ging und sich den politischen Zwängen gebeugt hat.
Es zeigt sich:
-
1.) Auf der Basis einer einwöchigen Informationsreise Mitte Februar 2020 in betroffene Gebiete in China übernahm die WHO das chinesische Modell zur Eindämmung von SARS-CoV-2 für die ganze Welt; doch dieses Modell widersprach der gesamten bisherigen Forschung über die besten Methoden zur Eindämmung neuer Infektionskrankheiten.
-
2.) Es wurde keine „Kontrolle“ implementiert, um die Wirksamkeit des neuartigen chinesischen Modells evaluieren zu können; das hieß, dass diese neue Strategie unter Verstoß gegen allgemein akzeptierte Normen und Standards wissenschaftlicher Forschung umgesetzt wurde.
-
3.) In einer eigenen Publikation hatte die WHO von einigen der ausgesprochenen Empfehlungen und Vorschriften unbedingt abgeraten, nämlich: Kontaktnachverfolgung, Isolierung und Quarantäne von asymptomatischen Fällen und Grenzschließungen.
-
4.) Es entwickelte sich eine Politik, die ihren Schwerpunkt auf von oben verordnete Massenimpfungen von beispiellosem Ausmaß setzte. Zugleich wurde der vorgeschlagene Einsatz von preiswerten umgewidmeten Medikamenten ignoriert oder gar unterdrückt, deren Sicherheit im breiten Einsatz gegen andere Krankheiten die WHO aufgezeigt hatte; dasselbe geschah mit bis dahin geltenden Normen zu Ernährung, Sonnenlicht und körperlicher Betätigung.
Nicht-Pharmazeutische Interventionen
Im Dezember 2019 veröffentlichte die WHO ein wichtiges Dokument mit dem Titel Non-pharmaceutical Public Health Measures for Mitigating the Risk and Impact of Epidemic and Pandemic Influenza ("Nicht-pharmazeutische Gesundheitsmaßnahmen zur Linderung des Risikos und der Folgen von Influenzaepidemien und -pandemien"). Es basierte auf jahrelangen Forschungen eines Teams wissenschaftlicher Experten unter der Leitung des WHO Collaborating Centre for Infectious Disease Epidemiology and Control an der School of Public Health der Universität von Hongkong.
Das gerade drei Monate vor der offiziellen Einstufung der Ausbreitung von SARS-CoV-2 als Pandemie veröffentliche Dokument gibt einen Überblick über die aktuellsten wissenschaftlichen Positionen innerhalb der WHO zur Frage, wie Ausbrüche von neuartigen Atemwegskrankheiten am besten abgeschwächt werden können. Es präsentiert somit den Stand der Wissenschaft vor 2020. Es entsprach der neuesten Forschung und stand außerdem in Einklang mit den Internationalen Gesundheitsvorschriften (IHR) von 2005. Der Bericht stellte fest:
„Nach den IHR (2005) sind Staaten berechtigt, bevölkerungsmedizinische Maßnahmen umzusetzen, um die Gesundheit ihrer Bürger während einer Bedrohung für die öffentliche Gesundheit zu schützen, sofern sie drei goldene Regeln beachten: sie müssen auf Basis wissenschaftlicher Prinzipien erfolgen, sie müssen die Menschenrechte respektieren, und sie dürfen nicht mit größeren Belastungen und Eingriffen einhergehen als verfügbare realistische Alternativen.“
Der Bericht legte Wert auf eine sorgfältige Abwägung zwischen den gesundheitlichen Schäden und den breiteren wirtschaftlichen und sozialen Schäden eingreifender Maßnahmen und merkte an:
„Die in einer Simulationsstudie mit den größten Kosten verbundene Strategie beinhaltete dauerhafte Schulschließungen und eine dauerhafte Einstellung der Arbeit an 50 % der Arbeitsplätze; dieses Szenario führte zu den höchsten Gesamtkosten (103 Millionen US-Dollar [pro 100.000 Einwohner]) und den höchsten Kosten für einen verhinderten Krankheitsfall (9894 US-Dollar pro Fall).“
Kontaktnachverfolgung (Contact Tracing)
Der Bericht stellte deutlich fest, dass die Nachverfolgung von Kontakten „unter keinen Umständen zu empfehlen“ sei. Die Vorbehalte waren vor allem ethischer Natur und betrafen u.a. den ineffizienten Einsatz von Ressourcen (auch menschlichen) und Fragen der Angemessenheit; nach Ansicht der Autoren gab es außerdem nur dürftige Belege für ihre Wirksamkeit. Als diese Praxis 2020 weltweit eingeführt worden war, wurde die Berechtigung dieser Vorbehalte deutlich; eine britische Studie vom Februar 2021 ergab, dass die Kontaktnachverfolgung, ungeachtet der dadurch verursachten gewaltigen Kosten und der Lähmung des normalen Lebens, die Gesamtzahl an Infektionen nur um 2 bis 5 % vermindert hatte.
Asymptomatische Personen und Gesichtsmasken
Der Report vom Dezember 2019 empfahl, dass symptomatische Personen bei jedem neuen Atemwegsvirus Gesichtsmasken tragen sollten; bei besonderer Schwere einer Epidemie empfahl er das allgemeine Tragen von Masken in der Öffentlichkeit, auch von Menschen ohne Symptome. Allerdings stellen die Autoren klar, dass „das Wissen zur Übertragungsdynamik unvollständig ist, wie auch das zur Ansteckungsfähigkeit von präsymptomatischen Personen und dem Anteil asymptomatischer Infektionen.“ Es fehle an „robusten Belegen“ zum „Anteil Asymptomatischer an der Gesamtzahl von Infektionen“.
Quarantänemaßnahmen
Die WHO äußerte auch starke ethische Vorbehalte gegenüber der Quarantäne von asymptomatischen Personen:
„Wie bei der Isolierung ist die ethische Hauptsorge bei Quarantäne die Freizügigkeit von Individuen. Allerdings fallen solche Bedenken bei Quarantäne stärker ins Gewicht, da die vorliegenden Erkenntnisse zur Wirksamkeit von Quarantäne nicht eindeutig sind und Quarantäne bedeutet, asymptomatische und überwiegend nicht infizierte Personen in ihrer Bewegung einzuschränken. Bei Zwangsquarantäne sind diese ethischen Vorbehalte erheblich größer als bei einer freiwilligen Quarantäne. Außerdem kann die Quarantäne von Haushalten das Ansteckungsrisiko von Haushaltsangehörigen vergrößern.“
Schulschließungen
Der Bericht empfahl Maßnahmen für Schulen und Schulschließungen bei neuen Epidemien von besonderer Schwere. Trotzdem stellte er fest, dass die Kosten von Schulschließungen potentiell unverhältnismäßig seien, da sie schon nach wenigen Wochen 1 % des BIP von G7-Ländern erreichen könnten. Die ethischen Vorbehalte gegenüber Schulschließungen seien gravierend, und daher seien sie ein allerletztes Mittel, zu dem nicht von Anfang an gegriffen werden dürfe. Trotzdem empfahl sie der WHO-Bericht für den Fall einer schweren Epidemie oder Pandemie, befand aber zugleich, dass eine flexible Politik partieller Schließungen Komplettschließungen vorzuziehen sei, damit Schulen für Kinder aus ärmeren Familien und für andere essentielle Aufgaben geöffnet blieben. Gleichzeitig stellte er klar, dass diese Maßnahmen zeitlich begrenzt sein müssten, und erklärte:
„Koordinierte proaktive Schulschließungen oder partielle Schließungen können während einer schweren Epidemie oder Pandemie in Betracht gezogen werden. In solchen Fällen sollten aber die negativen Folgen für die Gesellschaft (z.B. Belastung von Familien und ökonomische Überlegungen) in vollem Umfang berücksichtigt werden und Zeitpunkt und Dauer sollten auf ein Zeitfenster beschränkt sein, das für optimal erachtet wird.“
Eine Definition von „optimal“ wird indessen nicht gegeben, doch die Frage der ethischen Bedenken und der finanziellen Belastung der Gesellschaft sowie der Tonfall machen deutlich, dass nicht daran gedacht wird, Bildungseinrichtungen für ein ganzes Jahr zu schließen.
Grenzschließungen
Der Report wies auf die enormen wirtschaftlichen Schäden hin, die mit Grenzschließungen verbunden wären. Diese hätten wahrscheinlich gravierende Auswirkungen auf das sozioökonomische Wohlergehen und möglicherweise auch auf die allgemeine Verfügbarkeit von Nahrungsmitteln:
„Es wurden keine Studien zu den Kosten von Grenzschließungen gefunden; allerdings wären in den meisten Ländern die Kosten der Schließung von Grenzen (auf dem Luft-, Land- und Seeweg) untragbar. Beträchtliche öffentliche Mittel, wie die Bereitstellung von öffentlichen Informationen und umfänglichem Personal wären für Einschränkungen des grenzüberschreitenden Verkehrs erforderlich. Zudem gäbe es Auswirkungen auf die Lieferketten für Nahrungsmittel, essentielle Medikamente sowie Folgen für die Wirtschaft.“
Diese Überlegungen führten zum Resultat, dass Grenzschließungen unter keinen Umständen zu empfehlen seien. Die einzige Ausnahme war, dass „Grenzschließungen nur von kleinen Inselstaaten bei schweren Pandemien oder Epidemien in Erwägung gezogen werden dürften, aber auch dann gegen die gravierenden wirtschaftlichen Folgen abgewogen werden müssen.“ Die Autoren des Berichts machten also deutlich, dass in ihren Augen die öffentliche Gesundheit nicht nur von einem einzelnen zirkulierenden Virus beeinträchtigt wird, sondern ebenso von den allgemeinen sozioökonomischen Bedingungen in einer Gesellschaft abhängt.
Arbeitsmigranten und die Armen der Welt
Wie der Abschnitt über die Grenzschließungen zeigt, war die Ausbalancierung der gesundheitlichen Auswirkungen einer neuen Pandemie mit dem sozioökonomischen Zusammenhalt und den Bedürfnissen einer Gesellschaft ein wichtiger Aspekt des WHO-Berichts vom Dezember 2019. Insbesondere machte er deutlich, dass eine Politik einheitlicher Pauschallösungen im Hinblick auf die Armen der Welt ethisch bedenklich sei:
„Ethische Bedenken: Das Menschenrecht auf Freizügigkeit muss berücksichtigt werden, wie auch mögliche negative wirtschaftliche Auswirkungen, besonders in vulnerablen Bevölkerungen wie Wanderarbeiter und Menschen, die reisen müssen, um medizinische Behandlung zu bekommen.“
Lockdowns
Der Bericht enthielt keine einzige Bemerkung über Lockdowns.
Das Auftauchen von SARS-Cov-2 in China und die Reaktion der WHO
Als sich SARS-CoV-2 im Januar 2020 in Wuhan ausbreitete und am 23. Januar ein erster Lockdown in Wuhan verhängt wurde, erklärte der WHO-Vertreter in China, Gauden Galea, gegenüber der Nachrichtenagentur Reuters:
„Ein Lockdown für 11 Millionen Menschen ist ein beispielloser Vorgang in der Geschichte des Gesundheitswesens und geht daher sicherlich nicht auf eine Empfehlung der WHO zurück.“
Angesichts dessen, dass das Konzept eines Lockdowns im Bericht vom Dezember 2019 nicht einmal erwähnt worden war, gab es viele Aspekte, die faktisch einen Verstoß gegen existierende WHO-Empfehlungen darstellten. Trotzdem war der chinesische Ansatz innerhalb von etwas mehr als einem Monat für alle Länder der Welt und ohne Rücksicht auf die jeweiligen Verhältnisse zur WHO-Politik geworden.
Der Weg dahin vollzog sich in mehreren Schritten:
-
1.) Am 28. Januar besuchte eine hochrangige WHO-Delegation unter Führung von Generaldirektor Tedros Adhanom Ghebreyesus Peking und traf sich mit dem chinesischen Präsidenten Xi Jinping.
-
2.) Zwei Tage später ließ Ghebreyesus das Emergency Committee der WHO zusammenkommen, und es wurde eine Erklärung abgegeben, dass SARS-CoV-2 als Internationaler Gesundheitsnotstand eingestuft werden solle.
-
3.) Eine gemeinsame Mission von medizinischen Experten wurde von der WHO nach China entsandt, die vom 16. bis zum 24. Februar die chinesische Reaktion untersuchte.
-
4.) Das Team veröffentlichte am 24. Februar einen Bericht. Dieser empfahl ohne Vorbehalte, die in China entwickelten Maßnahmen zu übernehmen, obwohl diese in mehrerer Hinsicht im Widerspruch zum WHO-Bericht vom Dezember 2019 standen, insbesondere was „Contact Tracing“ und die Quarantäne asymptomatischer Personen betraf, und obwohl diese Maßnahmen nicht auf die Verschiedenheit der sozioökonomischen Bedingungen in einzelnen Ländern zugeschnitten waren, wie es der Bericht vom Dezember gefordert hatte.
Der Bericht des entsandten Teams war von den beiden Leitern verfasst: Dr. Bruce Aylward von der WHO und Dr. Wannian Liang aus China. Aylward ist ein kanadischer Arzt, der schon lange für die WHO arbeitet. Einen Monat später entbrannte eine Kontroverse, nachdem Aylward von einem Radiosender in Hongkong interviewt und auf den Status Taiwans in der WHO angesprochen worden war. Das Land hatte frühzeitig vor einem Virusausbruch gewarnt, war aber von der WHO ignoriert worden. Aylward hatte zunächst so getan, als ob er die Frage überhört hätte, und als sie wiederholt und er außerdem um seine Einschätzung der Situation in Taiwan gebeten wurde, erwidert: „Über China haben wir schon gesprochen.“
Die Reaktion auf den Ausbruch in China reproduziert in gewisser Hinsicht Aspekte der WHO-Politik, die sich bereits bei Ebola gezeigt hatten, wo man sich ebenfalls gescheut hatte, Länder vor den Kopf zu stoßen, in denen eine neue Infektionskrankheit ausgebrochen war. Allerdings war eines an der Reaktion der WHO neu. Nie zuvor war ein vollkommen neues Experiment zur Eindämmung einer neuen Infektionskrankheit nach einer so kurzen Untersuchungszeit zur allgemeinen Anwendung freigegeben worden und ohne das Experiment wissenschaftlich solide zu evaluieren.
Ein Grund dafür könnte der Einfluss Chinas in der WHO schon im Vorfeld des COVID-19-Ausbruchs sein, schließlich war Tedros dank starker chinesischer Unterstützung zum Generaldirektor ernannt worden. Der chinesische Einfluss lässt sich auch an dem anfänglichen WHO-Dementi zu Berichten erkennen, wonach COVID-19 die Folge eines Laborunfalls in Wuhan sein könnte – was mittlerweile als immer wahrscheinlicher gilt.
Die WHO hat also nach einem kurzen Informationsbesuch einer kleinen Kommission in einem Land mit sehr begrenzter Transparenz ihre in vielen Jahren erarbeiteten, evidenzbasierten Pandemieempfehlungen außer Kraft gesetzt. Mit dieser Kehrtwende überging die WHO die von ihr selbst festgestellten sozioökonomischen und gesundheitlichen Schäden insbesonder für arme Bevölkerungsgruppen, die zuvor noch im Mittelpunkt ihrer Bemühungen standen.
Zusammenfassung
Während die Reaktion auf China der jüngeren Geschichte der WHO und ihrem aktuellen institutionellen Profil entsprach, zeigen andere Aspekte ihrer Reaktion, wie sehr sie sich von den Prinzipien entfernt hat, die anlässlich ihrer Gründung nach dem 2. Weltkrieg entwickelt wurden.
Der Schritt zu Lockdowns war beispiellos, während die Idee weltweiter Massenimpfungen zur Bekämpfung einer Pandemie als politische Maßnahme in den letzten 20 Jahren langsam herangewachsen ist. Dagegen hat die WHO billigen Behandlungsmöglichkeiten und der Umwidmung vorhandener Medikamente kaum Aufmerksamkeit geschenkt. Der Umstand, dass COVID-19 ausschließlich im politischen Mittelpunkt steht, vor und über anderen Gesundheitsproblemen von ärmeren Ländern, in denen COVID-19 nur ein Problem unter vielen und im Allgemeinen eine relativ geringe Belastung darstellt, zeigt, wie weit die WHO von den Grundsätzen ihrer Gründungsstatuten abgewichen ist.
Der ständig wiederholte WHO-Slogan „Niemand ist sicher, solange nicht jeder sicher ist“ ist leicht zu widerlegen, da sich Schwere und Letalität von COVID-19 stark auf eine klar definierte Teilmenge der Bevölkerung konzentrieren, die betagt, übergewichtig und durch bestimmte Vorerkrankungen gefährdet ist. Diese Menschen mit einem hohen Risiko konzentrieren sich tendenziell in reicheren Ländern oder Bevölkerungsgruppen, während die Restriktionen am stärksten diejenigen belasten, die über ein geringes Einkommen und wenige Reserven verfügen, auf die sie zurückgreifen können. Dieses Vorgehen bürdet also um eines vermeintlichen Nutzens für die Reichen willen Kosten und Risiken den Armen auf. Das ist beinahe das Gegenteil der Gründungsprinzipien der WHO.
Die Auswirkungen von Lockdowns auf den Zugang zu Gesundheitsversorgung, Bildung, Ernährung, auf die Stellung von Frauen und die wirtschaftliche Unabhängigkeit von Menschen mit geringem Einkommen und Minderheiten sind enorm. Die Umlenkung von finanziellen und personellen Ressourcen auf Massenimpfungen wird die Schäden in Regionen wie Schwarzafrika weiter verschlimmern, wo die Hälfte der Bevölkerung jünger als 19 Jahre und weniger als ein Prozent älter als 70 ist.
Die Pandemierichtlinien der WHO waren darin eindeutig, dass die Partizipation an der Basis der Bevölkerung von entscheidender Bedeutung ist und dass öffentliches Vertrauen gebildet und gepflegt werden muss. Doch die Ärmsten der Welt wurden nicht an der Debatte über die von oben verhängte Pandemiebekämpfung beteiligt, ganz zu schweigen von der Frage nach Impfungen und Behandlungsmöglichkeiten und der Abwägung des Risikos von COVID-19 und anderen Gesundheitsrisiken in ihren Gesellschaften.
Diese politischen Prioritäten sind nicht von der Verschiebung zu trennen, die in den letzten Jahrzehnten in der Finanzierung der WHO stattgefunden hat. Das wachsende Interesse von Einzelpersonen und Unternehmen an der Förderung von pharmazeutischen Behandlungen hat zur Ausweitung solcher Ansätze der Pandemiebekämpfung und zum praktischen Ausschluss fast aller anderen bevölkerungsmedizinischen Maßnahmen geführt, wie Aufklärung und Prävention mit dem Ziel einer verbesserten Stoffwechselgesundheit, die für das COVID-19-Risiko von großer Bedeutung ist.
Gleichzeitig ist das Potential von Interessenkonflikten nur zu offensichtlich. Pharmazeutische Interventionen, von denen bestimmte Geldgeber profitieren, werden Generika oder nicht-pharmazeutischen Alternativen vorgezogen; bestimmte auf Datenmanagement gerichtete Strategien haben stärkeres Gewicht als andere Faktoren; und es wird verlangt, mit "globalen Gesundheitsorganisationen" in Ländern mit hohem Einkommen zusammenzuarbeiten und nicht mit solchen aus Ländern, in denen der Bedarf am größten ist. Um solche Konflikte zu vermeiden, müsste die WHO einen Großteil der Mittel von reicheren Organisationen und die Zusammenarbeit mit diesen ablehnen. Doch das wird undenkbar, wenn die Geldgeber auf beiden Seiten, bei der WHO und bei diesen Akteuren, dieselben sind.
Eine Abkehr von diesem Modell und eine Rückkehr zu den ursprünglichen Prinzipien der WHO und dem Geist von Alma-Ata wird enorme kollektive Anstrengungen erfordern. Zuallererst muss eine ehrliche Bilanz des katastrophalen politischen Versagens der WHO während der SARS-CoV-2-Pandemie gezogen werden, die als Grundlage für spätere politischen Empfehlungen dienen kann. Diese Empfehlungen werden vielfältig sein, doch sie sollten folgende Punkte enthalten:
-
1.) Ablehnung der Finanzierung spezieller Programme durch einzelne Geldgeber: alle Geldmittel sollten auf einem einzigen Konto gesammelt und von dort, den Erfordernissen entsprechend, weiter verteilt werden.
-
2.) Entwicklung partizipativer Mechanismen der Prioritätensetzung in Gesundheitsfragen anstelle der Abhängigkeit von den Launen größerer Geldgeber. Es muss reichen Privatpersonen und Unternehmen unmöglich gemacht werden, anderen Akteuren gesundheitspolitische Maßnahmen vorzuschreiben, egal ob sie aus diesen Gewinne ziehen oder nicht.
-
3.) Wiederherstellung des föderalen Systems von Rechenschaftslegung und Stimmrechten, das mit dem Prinzip „Ein Land, eine Stimme“ der Weltgesundheitsversammlung erreicht werden sollte, damit ärmere Länder das gleiche Gewicht besitzen wie jene, die sich an früheren kolonialen und globalen Strukturen bereichert haben.
-
4.) Ein Umbau der WHO, damit die Grundprinzipien von Gemeinschaftlichkeit, persönlicher Kontrolle und Verantwortung für Gesundheit, der Gleichheit aller Völker und der umfassenden Definition von Gesundheit der WHO-Charta unantastbar werden. Die Beherrschung der Gesundheitsversorgung der Vielen durch einige wenige Länder oder Individuen muss der Vergangenheit angehören.
Ein historischer Kreis hat sich heute geschlossen. Die Welt ist zu den ausgrenzenden und imperialen Werten zurückgekehrt, die sie zuletzt im 19. Jahrhundert gesehen hat und die dem Schutz der Reichen dieser Erde dienen.
Indem sie sich den verheerenden Veränderungen, die in diesem Papier skizziert wurden, gebeugt hat, ist die WHO zu einer leeren Hülle ihrer selbst geworden. Dem Weg des geringsten Widerstands folgend und sich dem Diktat der unternehmerischen und technokratischen Macht im 21. Jahrhundert unterwerfend hat sie eine völlig neuartige Reaktion auf eine Infektionskrankheit angeleitet, die ohne jegliche wissenschaftliche Kontrolle oder Kosten-Nutzen-Bewertung umgesetzt wurde.
Die WHO hat die Grundsätze, auf denen sie aufgebaut wurde, und die Bevölkerungsgruppen, die sie vorrangig schützen sollte, verraten. Die Auswirkungen dieser Entscheidungen werden uns noch jahrzehntelang begleiten, auch nachdem die Seele der WHO von uns gegangen ist.
Anmerkung: Dieser Text erschien im Englischen Original am 5. Juli 2021 bei PANDA – Pandemics Data & Analytics.
Über die Autoren:
David Bell ist Facharzt für öffentliches Gesundheitswesen mit einem Doktortitel in "Population Health". Er hat als Internist und in der Modellierung und Epidemiologie von Infektionskrankheiten gearbeitet und war unter anderem "Director of Global Health Technologies" bei der Beteiligungskapitalgesellschaft "Intellectual Ventures" in den USA sowie Koordinator für Strategien der Malariadiagnostik bei der WHO.
Toby Green ist Professor für afrikanische Geschichte am King's College in London. Sein 2019 erschienenes Buch "A Fistful of Shells" zur Geschichte Westafrikas gewann eine Reihe von internationalen Buchpreisen. Zuletzt erschien von ihm "The Covid Consensus: The New Politics of Global Inequality".``

Diskussion
3 Kommentare